Рекомендации по диагностике и лечению взрослых больных гепатитом С. 2013 год.
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Core protein | Сердцевинный протеин вируса гепатита С |
| CYP 450 | Цитохром Р450 |
| HBsAg | Поверхностный антиген вируса гепатита В |
| NS3 | Неструктурный белок 3 ВГС |
| NS4 | Неструктурный белок 4 ВГС |
| NS5 | Неструктурный белок 5 ВГС |
| АЛТ | Аланиновая аминотрансфераза |
| Анти-ВГА | Антитела к вирусу гепатита А |
| Анти-ВГД | Антитела к вирусу гепатита Д |
| Анти-ВГС | Антитела к вирусу гепатита С |
| Анти-ВГЕ | Антитела к вирусу гепатита Е |
| АРВТ | Антиретровирусная терапия |
| АСТ | Аспарагиновая аминотрансфераза |
| АФП | α-фетопротеин |
| АЧТВ | Активированное частичное тромбопластиновое время |
| БВО | Быстрый вирусологический ответ |
| ВГС | Вирус гепатита С |
| ВГВ | Вирус гепатита В |
| ВГД | Вирус гепатита Д |
| ВИЧ | Вирус иммунодефицита человека |
| ГГТП | Гамма-глютамилтранспептидаза |
| ГЦК | Гепатоцеллюлярная карцинома |
| ДНК | Дезоксирибонуклеиновая кислота |
| ИЛ 28В | Интерлейкин 28В |
| ИМТ | Индекс массы тела |
| ИФА | Иммуноферментный анализ |
| МВО | Медленный вирусологический ответ |
| МЕ | Международные единицы |
| МНО | Международное нормализованное отношение |
| ОГС | Острый гепатит С |
| пБВО | Продленный быстрый вирусологический ответ |
| ПБП | Пункционная биопсия печени |
| ПВ | Протромбиновое время |
| ПВТ | Противовирусная терапия |
| ПИ | Протромбиновый индекс |
| ПЦР | Полимеразная цепная реакция |
| ПЭГ-ИФН | Пегилированный интерферон |
| РВО | Ранний вирусологический ответ |
| РНК | Рибонуклеиновая кислота |
| ТВ | Тромбиновое время |
| ТП | Трансплантация печени |
| ТТГ | Тиреотропный гормон |
| УВО | Устойчивый вирусологический ответ |
| УЗИ | Ультразвуковое исследование |
| ХГС | Хронический гепатит С |
| ЦП | Цирроз печени |
| ЩФ | Щелочная фосфатаза |
| ЭГДС | Эзофагогастродуоденоскопия |
| ЭКГ | Электрокардиограмма |
Введение
К настоящему времени накоплен большой опыт ведения и лечения пациентов с гепатитом С, который положен в основу представленных рекомендаций.
Вирус гепатита С (ВГС) был открыт более двадцати лет назад. В настоящее время абсолютно очевидны серьезные проблемы, которые связаны с данной инфекцией: высокая частота формирования хронических форм, длительное бессимптомное течение, манифестация заболевания на поздних стадиях (цирроз печени), четкая ассоциация с развитием гепатоцеллюлярной карциномы.
В результате проведения комплекса многоплановых профилактических мероприятий, в том числе в рамках национального приоритетного проекта в сфере здравоохранения, в Российской Федерации заболеваемость острым гепатитом С снижается, о чем свидетельствуют следующие данные: в 2011 году в России заболеваемость острым гепатитом С составила 1,8 на 100 тыс. населения, а в 2000 году - 22,2 на 100 тыс. населения. Всего в 2011 г. зарегистрировано 2613 больных острым гепатитом С (ОГС), протекавшим преимущественно в желтушной форме.
Заболеваемость хроническим гепатитом С (ХГС) напротив увеличивается, в 2011 году этот показатель составил 39,9 на 100 тыс. населения (в абсолютных числах - это 57 028 человек), а в 2005 г, этот показатель составлял 32,0 на 100 тыс. населения.
В общей структуре хронических вирусных гепатитов доля ХГС составила в 2012 году 74,4%. Кроме того, заслуживает внимания, что в 2011 году по данным официальной статистики в ряде регионов число лиц с наличием в крови антител к вирусу гепатита С (анти-ВГС) среди беременных женщин выросло в 3-5 раз по сравнению с 2000-2001 гг.
Обращает на себя внимание, что среди регистрируемого в последние годы в Российской Федерации ХГС половину составляли лица младше 40 лет [19, 27-29].
Известно, что вирус гепатита С имеет 6 генотипов и большое число подтипов. В Российской Федерации распространены по убывающей частоте генотипы 1, 3, 2. Среди подтипов чаще встречается 1в, чем 1а, что аналогично европейской популяции, а также - 3а. Генотипы 4-6 практически не встречаются в популяции Российской Федерации.
В структуре гепатита С отмечено увеличение числа больных с генотипом 3а. Выявлена значительная частота сочетания гепатита С с гепатитом В. Маркеры вируса гепатита В (ВГВ) обнаруживаются у пациентов с ХГС в 22% случаев, что делает обоснованной целесообразность вакцинации против ВГВ больных ХГС.
Установлена низкая частота перинатальной передачи ВГС от матерей с ХГС родившимся у них детям (3,5%), в то время как у женщин с сочетанием ХГС с ВИЧ-инфекцией перинатальная передача ВГС составила 14-16% [5-7,21, 22, 24-26, 31]
Рекомендации по диагностике и лечению пациентов с гепатитом С служат руководством для практических врачей, осуществляющих ведение и лечение таких пациентов на разных стадиях заболевания. Рекомендации подлежат регулярному пересмотру в соответствии с новыми данными научных исследований в этой области.
Рекомендации включают в себя следующие разделы:
- скрининг на гепатит С
- диагностика гепатита С
- хронический гепатит С
- противовирусное лечение хронического гепатита С
- острый гепатит С
- тактика ведения пациентов с сочетанной инфекцией ВИЧ/ВГС
- лечение особых групп пациентов и пациентов с сопутствующими заболеваниями
Рекомендации сопровождаются пояснениями об уровне доказательности
отдельных положений согласно правилам, которые были использованы в
аналогичном документе Европейской ассоциации по изучению печени (33) -
таблица 1.
Таблица 1. Уровни доказательности приводимых научных утверждений [33]
| Уровень Доказательности |
Пояснения | Обозначение |
| Высокий | Маловероятно, что дальнейшие исследования изменят существующее положение | А |
| Средний | Дальнейшие исследования могут повлиять на убеждение в верности существующего положения | В |
| Низкий | Дальнейшие исследования могут изменить мнение о существующем положении | С |
| Рекомендации | Пояснения | |
| Высокой силы | Основаны на проведении высоко качественных исследований | 1 |
| Слабой силы | Основаны на исследованиях, отражающих различные мнения. Соответственно, рекомендации выглядят как менее четкие и определенные | 2 |
Скрининг на гепатит С [19, 30, 33-34]
Кому рекомендуется скрининговое обследование на гепатит С (А-I)
- Беременные женщины (в I и III триместрах беременности)
- Реципиенты крови и ее компонентов, органов и тканей (при подозрении на инфицирование ВГС и в течение 6 месяцев после переливания компонентов крови)
- Персонал медицинских организаций (при приеме на работу и далее 1 раз в год, дополнительно - по показаниям)
- Пациенты центров и отделений гемодиализа, пересадки почки, сердечно-сосудистой и легочной хирургии, гематологии (при поступлении и при необходимости по клиническим и эпидемиологическим показаниям)
- Пациенты перед поступлением на плановые хирургические вмешательства, перед проведением химиотерапии (не ранее 30 дней до поступления или начала терапии)
- Больные с хроническими заболеваниями, в том числе с поражением печени (в процессе первичного клинико-лабораторного обследования, дополнительно - по показаниям)
- Пациенты наркологических и кожно-венерологических диспансеров, кабинетов, стационаров, исключая больных дерматомикозами и чесоткой (при постановке на учет и далее не реже 1 раза в год, дополнительно - по показаниям)
- Опекаемые и персонал учреждений с круглосуточным пребыванием детей или взрослых (при поступлении и далее не реже 1 раза в год, дополнительно - по показаниям)
- Контактные лица в очагах острого и хронического гепатита С (не реже 1 раза в год; через 6 месяцев после разобщения или выздоровления (смерти) больного ХГС)
- Лица, относящиеся к
группам риска по заражению ВГС (при выявлении факторов риска):
- - потребители инъекционных наркотиков и их половые партнеры;
- - лица, оказывающие услуги сексуального характера, и их половые партнеры;
- - мужчины, практикующие секс с мужчинами;
- - лица с большим количеством случайных половых партнеров
- Лица, находящиеся в местах лишения свободы (при поступлении в учреждение, дополнительно - по показаниям)
- Доноры крови (ее компонентов), органов и тканей, спермы (при каждой донации или каждом взятии донорского материала)
- Дети в возрасте до 12 месяцев, рожденные от инфицированных ВГС матерей (в возрасте 2, 6 (при отсутствии РНК ВГС в возрасте 2 месяца и 12 месяцев)
- Больные с иммунодефицитом (больные онкологическими заболеваниями, пациенты на гемодиализе, пациенты на лечении иммунодепрессантами и др.)
- Больные, имеющие заболевание печени неясной этиологии (в процессе первичного клинико-лабораторного обследования).
Диагностика гепатита С
Лабороторные исследования
С целью диагностики гепатита С и мониторирования пациентов с гепатитом C используются следующие лабораторные методики (А-1):
- серологические - определение специфических анти-ВГС класса IgG или суммарных IgG и IgM иммунохимическими методами: иммуноферментный анализ (ИФА), иммунохемилюминесценция, иммуноблоттинг и т.д.. Диагностика проводится с использованием скрининговых и подтверждающих наборов реагентов. В подтверждающем тесте, как правило, проводится определение антител к индивидуальным белкам ВГС - core, NS3, NS4, NS5 методом ИФА или иммуноблоттинга
- молекулярные - в диагностике гепатита С используются качественные тесты, позволяющие выявить РНК ВГС, количественные тесты, используемые для определения вирусной нагрузки, и генотипирующие тесты, позволяющие определить генотип (субтип) ВГС. Основным молекулярно-биологическим методом, используемым в современной диагностике, является полимеразная цепная реакция (ПЦР), в т.ч. ПЦР с гибридизационно-флуоресцентной детекцией в режиме реального времени, которая используется для проведения качественных и количественных тестов
- генотипирование ВГС - должно выполняться всем пациентам до начала противовирусной терапии (ПВТ) в целях планирования ее продолжительности, эффективности, в отдельных случаях - расчета дозы противовирусных препаратов
- определение генотипа пациента по совокупности аллельных вариантов однонуклеотидных полиморфизмов rs12979860 и rs8099917 в гене интерлейкина 28В (ИЛ 28В), который по данным проведенных исследований для пациентов с генотипом 1 ВГС служит надежным предиктором достижения устойчивого вирусологического ответа (УВО) на фоне проведения двойной и тройной противовирусной терапии.
Исследование анти-ВГС в сыворотке крови должно выполняться лицам из выше перечисленных групп риска, а также пациентам с предполагаемым диагнозом острого или хронического гепатита С.
В тех случаях, когда у пациентов в сыворотке крови определяются анти- ВГС (В-1) и/или им планируется противовирусное лечение необходимо исследование РНК ВГС высокочувствительным методом - (рекомендованная диагностическая чувствительность качественного исследования - 50 МЕ/мл и выше) (А-1). Пациентам с заболеванием печени неуточненной этиологии даже при отрицательном результате исследования анти-ВГС рекомендуется определение РНК ВГС; также этот тест целесообразно выполнять пациентам с иммунодефицитом, либо получающим иммуносупрессивную терапию
Определение полиморфизма гена интерлейкина - 28В
В последние годы доказана эффективность исследования полиморфизма гена ИЛ-28В как предиктора достижения УВО как при использовании двойной терапии пегилированным интерфероном/рибавирином, так и при проведении тройной терапии с включением ингибиторов протеазы у пациентов с генотипом 1 ВГС.
Ген ИЛ28В, кодирующий интерферон лямбда 3-го типа, расположен на 19-й хромосоме. Высоким предсказательным значением в отношении достижения УВО обладает однонуклеотидный полиморфизм аллелей С (цитозин) или Т (тимин) в позиции rs12979860.
Генотип СС приблизительно в 2 раза чаще встречается у пациентов со спонтанным клиренсом ВГС при остром гепатите С в сравнении с теми, у которых инфекция приобрела хроническое течение.
Среди пациентов ХГС с генотипом 1 европеоидной расы, леченных пегилированным интерфероном/рибавирином и имеющих генотипы СС, СТ и ТТ устойчивый вирусологический ответ достигается в 69%, 33% и 27% соответственно.
Предсказательное значение определения полиморфизма гена ИЛ-28В относительно достижения УВО на этапе планирования ПВТ выше предсказательной силы уровня вирусной нагрузки, стадии фиброза, возраста и пола пациента. Это служит основанием для включения данного теста в план обследования пациентов перед назначением ПВТ при генотипе 1 ВГС.
Кроме того, результат анализа в гене ИЛ-28В полезен в отборе пациентов для назначения двойной схемы ПВТ с включением пегилированного интерферона/рибавирина или тройной схемы с включением одного из ингибиторов протеазы.
В России в одном исследовании [12] получены
аналогичные данные о влиянии полиморфизма гена ИЛ-28В у пациентов с ХГС,
инфицированных генотипом 1 ВГС на результаты лечения стандартным
интерфероном/рибавирином.
Это дает основание рассматривать в случае необходимости (ограниченный экономический ресурс и показания для незамедлительного начала терапии) возможность проведения лечения стандартным интерфероном/рибавирином пациентов молодого возраста с генотипом 1 ВГС при условии выявления генотипа СС (полиморфизм rs12979860) гена ИЛ28В человека, низкой вирусной нагрузки, отсутствии сопутствующих заболеваний/состояний определяющих снижение эффективности противовирусной терапии (ожирение, инсулинорезистентность, стеатоз, фиброз печени 3 или 4 стадии) (С-2)
Пункционная биопсия печени
Пункционная биопсия печени (ПБП) - широкодоступный и безопасный метод оценки морфологических изменений печени у пациентов ХГС. ПБП позволяет оценить локализацию и распространенность фибротического процесса и некровоспалительных изменений.
Результаты ПБП легко интерпретируются и поддаются полуколичественной оценке.
ПБП проводится в динамике с целью оценки прогрессирования поражения печени при ХГС.
ПБП - единственный доступный метод, позволяющий оценить вклад сопутствующих заболеваний (стеатогепатит, гемохроматоз, аутоиммунный гепатит и т.д.) в патологическом процессе и их влияние на течение и эффективность лечения ХГС.
Необходимо помнить, что ПБП имеет ряд ограничений. В частности, имеет значение :
- опыт врача, проводящего пункцию, и морфолога, оценивающего морфологические изменения;
- малый объем образцов ткани печени;
- инвазивность и дискомфорт для пациентов;
- риск развития осложнений.
ПБП, являясь «золотым стандартом» диагностики хронических гепатитов, требует строгого соблюдения правил ее выполнения в условиях специализированных отделений и наличия квалифицированных морфологов. Проведение ПБП требует соблюдения следующих правил:
- Перед проведением биопсии необходимо четко сформулировать показания к ее выполнению. Объем и качество, полученной при биопсии печени информации, должны оправдывать потенциальный риск, который может быть нанесен здоровью пациента.
- Всем пациентам перед выполнением биопсии печени должно быть выполнено УЗИ брюшной полости. Данное исследование позволяет выявить анатомический вариант строения печени и наличие очаговых образований в ее паренхиме, что может потребовать проведения биопсии под визуальным контролем.
- В течение недели
перед проведением пункции необходимо определить количество тромбоцитов и
протромбиновое время (ПВ), либо протромбиновый индекс (ПИ)
- Если количество тромбоцитов ≥ 90 тыс. мм3, то манипуляцию можно выполнить рутинным способом (чрескожная слепая биопсия печени)
- Если количество тромбоцитов менее указанной цифры, то решение о выполнении биопсии печени принимается на индивидуальной основе, после взвешивания пользы и риска от планируемой манипуляции
- Если ПВ удлинено менее чем на 3 сек. в сравнении с контрольным значением (предоставляется лабораторией, в которой выполняется исследование образца крови), ПИ не менее 70%, тромбиновое время (ТВ) и активированное частичное тромбопластиновое время (АЧТВ) не превышают 1,5 нормы, биопсию можно проводить чрескожным доступом. Во всех других случаях решение о выполнении биопсии печени принимается на индивидуальной основе, взвешивания пользы и риска от планируемой манипуляции. В случае необходимости проведения биопсии печени у пациента с гипокоагуляцией или низким количеством тромбоцитов необходима заместительная терапия.
- Перед биопсией необходимо подписать у пациента информированное согласие, в котором доступно описана методика манипуляции и возможные осложнения.
- Во время выполнения биопсии врач и пациент должны быть в постоянном контакте. Больной четко и своевременно должен выполнять команды врача. При повышенной возбудимости пациента и отсутствии признаков печеночной недостаточности возможно назначение седативных препаратов
- Выбор иглы для биопсии целесообразно осуществлять с учетом личного опыта оператора. В повседневной практике удобны в применении иглы Менгини и иглы типа Tru-cut
- Врачи, личный опыт которых не превышает 20 манипуляций, выполняют биопсию в присутствии и под контролем более опытного доктора в условиях специализированного гепатологического центра
- В случае «пустой» биопсии (не удается получить ткань или ее количество недостаточно для морфологического исследования), особенно у больных с выраженным фиброзом ткани или циррозом печени, возможно одномоментное проведение повторного забора, что не сопровождается увеличением риска осложнений
- Активное наблюдение пациентов в течение 8 часов и первой ночи после манипуляции должно проводиться в условиях медицинского учреждения согласно правилам его внутреннего распорядка.
Оценка результатов ПБП проводится с применением полуколичественных шкал описания степени некро-воспалительных изменений и стадии фиброза в ткани печени (Knodell, Ishak, METAVIR и т.д.- см. таблицы 3 и 4) [18,33-34].
Неинвазивная диагностика фиброза печени
На основании результатов исследований проведенных зарубежом и в России доказана диагностическая точность эластометрии (эластографии) и лабораторных тестов крови - ФиброТест и ФиброМетр V - в неинвазивной оценке стадий фиброза печени [9, 16-18, 32-34, 42].
Комбинация эластометрии и лабораторных тестов повышает точность оценки стадии фиброза.
Эластометрия (эластография). Исследование проводится на аппарате «FibroScan» и позволяет судить об изменении эластических свойств печени на основании отраженных вибрационных импульсов и последующего их компьютерного анализа. Применение эластографии возможно на всех стадиях фиброза печени (F0- F4) у больных ХГС.
К преимуществам метода относятся:
- Неинвазивность
- Воспроизводимость
- Больший чем при биопсии оцениваемый объем ткани печени (в 100-200 раз больше)
- Быстрота и удобство применения (обследование занимает в среднем 5 мин)
- Немедленный ответ
- Оценка эффективности терапии
- Возможность обследования детей
Интерпретация результатов
эластометрии затруднена в случаях:
- Избыточного веса (ИМТ>35 кг\м2)
- Выраженного стеатоза печени
- Высокой биохимической активности (АЛТ/АСТ выше верхнего лимита нормы в 3 и более раз)
Критерии успешного результата исследования:
- Интерквартильный коэффициент (IQR) - не более 30% показателя эластичности.
- Не менее 10 достоверных измерений в одной точке исследования
- Не менее 60% успешных измерений.
ФиброТест (компонент диагностической панели Фибро-АктиТест и ФиброМакс) включает 5 не коррелирующих между собой биохимических показателей: α-2-макроглобулин, гаптоглоблин, аполипопротеин А1, гамма- глутамилтранспептидазу (ГГТП) и общий билирубин, которые позволяют оценивать выраженность фиброза с помощью дискриминантной функции.
ФиброТест позволяет дифференцировать фиброз (F1-F3) от цирроза печени (F4) у пациентов ХГС.
Интерпретация результатов ФиброТеста затруднена в случаях:
- Острого гепатита любой этиологии
- Внепеченочного холестаза (рак поджелудочной железы, холедохолитиаз)
- Острого гемолиза
- Доброкачественной гипербилирубинемии
- Острого воспалительного заболевания
- После трансплантации печени
ФиброМетр (компонент диагностической панели ФиброМетр V) включает 5 показателей биохимического и клинического анализов крови: α-2-макроглобулин, ГГТП, мочевину, ПИ (%), тромбоциты, которые позволяют оценивать выраженность фиброза с помощью дискриминантной функции.
ФиброМетр позволяет дифференцировать умеренный фиброз (F1-F2) от выраженного фиброза (F3) и от цирроза печени (F4) у пациентов с ХГС.
Интерпретация результатов ФиброМетра затруднена в случаях:
- Детского возраста (до 18 лет)
- Острого гепатита любой этиологии
- В период лечения заболевания печени (допускается только для динамического наблюдения)
- Почечной недостаточности
- Беременности
Хронический гепатит С (В 18.2)
Хронический гепатит С - хроническое заболевание печени, продолжающаяся более 6 месяцев, в основе которого лежит инфицирование и поражение печени вирусом гепатита С и манифестирующее морфологически некротическими, воспалительными и фибротическими изменениями печеночной ткани различной степени тяжести.
Естественное течение ВГС-инфекции
Вирус гепатита С - одна из наиболее частых причин хронических заболеваний печени. Диапазон исходов ВГС-инфекции широк и колеблется от минимального до тяжелого поражения печени, включая развитие цирроза печени (ЦП) и гепатоцеллюлярной карциномы (ГЦК).
Выделен ряд факторов, которые могут оказывать отрицательное влияние на естественное течение гепатита С:
- возраст старше 40 лет к моменту инфицирования,
- мужской пол,
- раса (не европейская),
- злоупотребление алкоголем,
- ожирение,
- нарушение обмена железа,
- метаболический синдром.
Через 20-30 лет после инфицирования ВГС вероятность развития ЦП колеблется в диапазоне от 4% до 45%.
Прогрессирование фиброза печени имеет не линейный характер и длится, как правило, в течение 20-40 лет от момента инфицирования. У части больных этот процесс происходит чрезвычайно медленно.
Диагноз хронического гепатита С (А-1)
- Определение анти-ВГС (скрининговый тест) в крови
- РНК ВГС определяется в сыворотке крови и плазме качественным (определяется ее наличие) и количественным (измеряется уровень виремии) методами. Специфичность используемых тестов достигает 98-99%. Большинство доступных сегодня диагностических тест-систем позволяют определять ВГС в количестве более 50 МЕ/мл. Во время противовирусной терапии желательно проводить анализы в одной и той же лаборатории.
- Определение генотипа ВГС - общепринятая практика, поскольку от результата этого исследования зависит выбор противовирусных препаратов и продолжительность терапии.
Если у пациента в сыворотке крови определяется РНК ВГС на протяжении более 6 месяцев, то можно говорить о хроническом гепатите С.
В том случаев, если у пациента зарегистрирован положительный тест на анти-ВГС, но РНК ВГС обнаружить не удается, оснований для диагноза ХГС недостаточно.
Кроме того, нужно помнить о необходимости дифференциального диагноза ХГС с ОГС, который в 80% случаев протекает в безжелтушной форме. РНК ВГС может определяться в крови уже через 2 недели от момента заражения, еще до появления анти-ВГС; последние могут не выявляться в течение первых 8-12 недель.
Дифференциальный диагноз ОГС и ХГС обязательно должен включать анализ клинических, биохимических и эпидемиологических данных, например, симптомы интоксикации и появление желтухи, высокий уровень АЛТ и АСТ, особенно в сочетании с данными о недавнем переливании крови, инъекционном введении наркотических средств или других факторах риска инфицирования. Следует помнить, что анти-ВГС и РНК ВГС могут выявляться в крови в различных сочетаниях, и это требует дополнительной оценки клинических данных (табл. 2).
Таблица 2.
Сочетания маркеров вируса гепатита С в различных
клинических
ситуациях
| Клиническая ситуация | Анти-ВГС | РНК ВГС |
| Острый гепатит С при указаниях на известный риск
инфицирования в недавнем времени Хронический гепатит С (если РНК ВГС персистирует в сыворотке крови более 6 месяцев) |
+ | + |
| Острый гепатит С в период клиренса РНК ВГС Ложно позитивные или ложно негативные результаты исследования Разрешение острого гепатита С Для подтверждения разрешения острого гепатита С показано повторное исследование РНК ВГС через 6 месяцев в течение 2 лет Пациенты с ОГС либо ХГС в анамнезе, которым была проведена успешная противовирусная терапия |
+ | - |
| Ранняя стадия острого гепатита С (до синтеза анти-ВГС) Хроническая ВГС-инфекция у пациентов с иммуносупрессией Ложно положительный результат на РНК ВГС (встречается редко) Во всех случаях рекомендуется повторное исследование анти-ВГС и РНК ВГС через 4-6 месяцев!!! |
- | + |
| Отсутствие у пациента инфекции вирусом гепатита С | - | - |
Для формирования окончательного диагноза целесообразно, особенно при выявлении только одного из двух маркеров ХГС, проводить повторное тестирование анти-ВГС и РНК ВГС .
Нередко ХГС протекает с нормальными значениями АЛТ и АСТ в сыворотке крови, риск прогрессирования заболевания печени у таких лиц представляется низким. Вместе с тем показано, что приблизительно у 25% пациентов с ХГС и нормальным уровнем сывороточных аминотрансфераз при проведении биопсии печени определяются признаки фиброза.
Если у больного ХГС регистрируется постоянно повышенный уровень АЛТ и АСТ, то риск прогрессирования заболевания и развития его осложнений (в первую очередь - цирроза печени) существенно выше [31, 33, 34].
Морфологическая диагностика ХГС [9,18, 30, 33, 34]
Данные, полученные при пункционной биопсии печени, позволяют определить стадию заболевания (степень выраженности фиброза), что имеет решающее значение в выборе лечебной тактики: врачебное решение о проведении противовирусной терапии или динамическое наблюдение за пациентом. Кроме того, при гистологическом исследовании определяется активность заболевания, а также могут быть обнаружены морфологическое признаки, потенциально влияющие на течение ХГС: стеатоз, избыточное накопление железа и т.д..
Как и всякий инвазивный метод, ПБП, являясь «золотым стандартом» диагностики хронических гепатитов, требует исполнения правил ее проведения в специализированных учреждениях и квалифицированного персонала для интерпретации результатов (см выше)
Для интерпретации результатов ПБП используются полуколичественные шкалы определения активности патологического процесса в печени и фиброза (Knodell, Ishak, METAVIR - см. таблицы 3 и 4).
Таблица 3. Морфологическая диагностика степени некровоспалительной активности гепатита
| Диагноз гистологический | METAVIR | Knodell (IV) | Ishak |
| ХГ минимальной активности | А1 | 0-3 | 0-3 |
| ХГ слабовыраженной активности | А1 | 4-5 | 4-6 |
| ХГ умеренной активности | А2 | 6-9 | 7-9 |
| ХГ выраженной активности | А3 | 10-12 | 10-15 |
| ХГ выраженной активности с мостовидными некрозами | А3 | 13-18 | 16-18 |
Таблица 4. Морфологическая диагностика стадии заболевания печени (выраженности фиброза)
| Диагноз гистологический | METAVIR | Knodell (IV) | Ishak |
| Нет фиброза | F0 | 0 | 0 |
| Портальный фиброз нескольких портальных трактов | F1 | 1 | 1 |
| Портальный фиброз большинства портальных трактов | F1 | 1 | 2 |
| Несколько мостовидных фиброзных септ | F2 | 3 | 3 |
| Много мостовидных фиброзных септ | F3 | 3 | 4 |
| Неполный цирроз | F4 | 4 | 5 |
| Полностью сформировавшийся цирроз | F4 | 4 | 6 |
Для определения стадии заболевания печени чаще применяется шкала. METAVIR.
В последние годы предприняты и внедрены в клиническую практику неинвазивные методы оценки фиброза, прежде всего эластометрия, Информативность этих методов зависит от соблюдения правил их выполнения (см выше).
Показания к проведению пункционной биопсии печени при хроническом гепатите С:
- определение стадии заболевания и прогноза в отсутствие ПВТ вне зависимости от генотипа ВГС
- с целью решения вопроса о назначении ПВТ, преимущественно - пациентам с генотипом 1 ВГС
Выполнение ПБП не обязательно (решение принимает врач на индивидуальной основе) в следующих случаях:
- больным с генотипами 2 и 3 ВГС, т.к. при ПВТ более чем в 70-80% случаев можно достичь элиминации ВГС
- у больных с генотипом 1 при выраженной стойкой мотивации к лечению
Противовирусное лечение хронического гепатита С
Критерии отбора пациентов для лечения [30, 33-34,40]
Решение о назначении пациенту с ХГС противовирусной терапии должно быть индивидуализировано и основано на анализе следующих факторов:
- степень поражения печени (стадия заболевания),
- вероятность успеха,
- потенциальные риски развития нежелательных явлений ПВТ,
- наличие сопутствующих заболеваний,
- готовность пациента начать лечение.
Причинная связь между заболеванием печени и инфекцией ВГС должна быть доказана.
Перед началом ПВТ необходимо оценить тяжесть поражения печени (стадию заболевания) и базовые вирусологические параметры (уровень вирусной нагрузки, генотип ВГС). Особого внимания требует стадия заболевания, поскольку жизненный прогноз и вероятность ответа на ПВТ у пациента с циррозом существенно отличаются от таковых у пациентов без ЦП.
В связи с тем, что заболевание печени может прогрессировать у больных с постоянно нормальным уровнем АЛТ, оценка тяжести поражения печени должна проводиться без учета этого показателя.
В настоящее время установить индивидуальный для пациента риск развития прогрессирующего заболевания печени невозможно, поэтому все пациенты с хроническим заболеванием печени (при компенсированной ее функции), этиологически связанным с ВГС, ранее не получавшие лечения, вне зависимости от исходной биохимической активности (уровень АЛТ, АСТ), должны рассматриваться, как кандидаты для проведения ПВТ (А2).
Современные рекомендации определяют лишь сроки начала ПВТ в зависимости от степени морфологических изменений в ткани печени (стадии фиброза): а именно: можно или нельзя в настоящий момент времени отложить назначение ПВТ.
Так пациентам с выраженным фиброзом (METAVIR F3-F4) показано незамедлительное начало ПВТ, пациентам с умеренным фиброзом (METAVIR F2) начало лечения очень желательно (В2). При менее выраженной степени фиброза, показания к ПВТ определяются индивидуально.
Цель терапии - улучшение качества и продолжительности жизни пациентов с хроническим гепатитом С (профилактика прогрессирования заболевания в цирроз и ГЦК), что может быть достигнуто только при эрадикации вируса, что в клинической практике соответствует устойчивому вирусологическому ответу (УВО).
УВО означает отсутствие РНК ВГС в крови через 24 недели после окончания терапии.
После достижения устойчивого клиренса РНК ВГС прогрессия фиброза печени прекращается, что исключает развитие цирроза. Фиброз на доцирротической стадии (METAVIR < F3) может регрессировать.
Риск развития ГЦК устраняется у пациентов без цирроза. Снижается, но не исчезает полностью, у пациентов с ЦП.
Двойная терапия хронического гепатита С (пегилированный интерферон α-2а или α-2b в сочетании с рибавирином)
Оценка эффективности противовирусной терапии.
Для оценки эффективности и, возможно, последующей модификации ПВТ используется определение РНК ВГС после 4, 12, 24 неделе терапии, а также через 24 недели после ее окончания.
Для характеристики вирусологического ответа может быть использована следующая терминология:
- Быстрый вирусологический ответ (БВО) - отрицательный тест на РНК ВГС в крови после 4-й недели терапии, сохраняющийся до окончания лечения
- Ранний вирусологический ответ (РВО) - отрицательный тест на РНК ВГС в крови после 12-й недели терапии, сохраняющийся до окончания лечения
- Медленный вирусологический ответ (МВО) - снижение уровня РНК ВГС в крови на 2 log10 (в 100 раз) ниже исходного уровня после 12-й недели терапии, но отрицательный тест на РНК ВГС через 24 недели лечения, что сохраняется до окончания терапии
- Отсутствие ответа на лечение - после 12-й недели терапии уровень РНК ВГС снизился менее чем на 2 Log10 МЕ/мл (менее, чем в 100 раз) от исходного уровня
- Частичный ответ - уровень РНК ВГС снизился более чем на 2 log10 МЕ/мл от исходного уровня после 12-й недели терапии, но РНК ВГС определяется и на 12-й, и на 24-й неделе терапии
- Вирусологический прорыв - повторное появление РНК ВГС в крови после достижения вирусологического ответа в любое время в процессе противовирусной терапии
- Рецидив заболевания - появление РНК ВГС в крови после окончания успешного курса терапии (достижение неопределяемого уровня HCV РНК на момент окончания лечения)
- Устойчивый вирусологический ответ (УВО) - неопределяемый уровень РНК ВГС в крови через 24 недели после окончания терапии
Здесь и далее: Определение и количественную оценку РНК ВГС следует проводить с помощью чувствительного метода (нижний предел обнаружения не менее 50 МЕ/мл), а уровни РНК ВГС следует выражать в МЕ/мл (С1)
Предикторы благоприятного ответа на противовирусное лечение ХГС:
- Генотип вируса не-1
- Вариант полиморфизма гена ИЛ-28 (генотип СС rs12979860) для больных с генотипом 1 ВГС
- Вирусная нагрузка менее 400,000 МЕ/мл
- Женский пол
- Возраст моложе 40 лет
- Европейская раса
- Вес менее 75 кг
- Отсутствие резистентности к инсулину
- Повышенная активность аминотрансфераз
- Отсутствие выраженного фиброза или цирроза по данным морфологического исследования печени.
Стандартные схемы противовирусной терапии
Пегилированный интерферон α-2а или α-2в, в сочетании с рибавирином рассматриваются в качестве терапии первой линии у пациентов с ХГС.
Инъекции ПЭГ-ИФН α проводятся один раз в неделю подкожно, в то время как Рибавирин назначается ежедневно перорально.
Схема дозирования пегилированного интерфернона: ПЭГ-ИФН α2а 180 мкг/нед , ПЭГ-ИФН α 2в из расчета 1,5 мкг/кг/нед
Схема дозирования рибавирина:
- у пациентов с генотипами 1, 4-6 (генотипы 4 - 6 практически не встречаются в РФ), а также у пациентов с генотипами 2-3 при наличии факторов, снижающих прогнозируемую эффективность терапии (например, инсулинорезистентность, тяжелый фиброз и т.п.) рибавирин назначается в дозе 15 мг/кг массы тела/сутки
- у пациентов с генотипами 2 - 3 в отсутствие факторов, снижающих прогнозируемую эффективность терапии, а также с ИМТ <25 кг/м2 рибавирин может быть назначен в фиксированной дозе 800 мг/сутки.
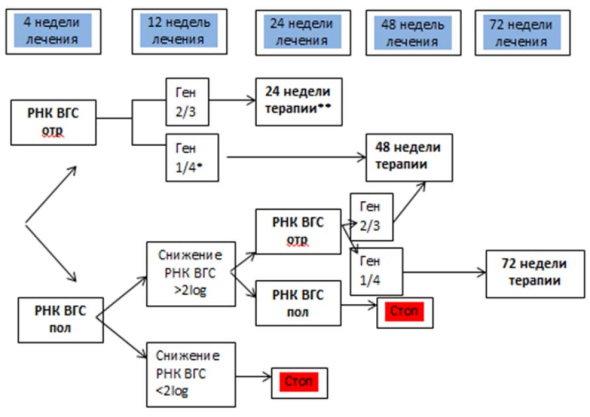
Длительность терапии определяется генотипом: для генотипа 1 и 4 она составляет 48 недель, для генотипов 2 и 3 - 24 недели. Однако, согласно современным рекомендациям по ведению и лечению пациентов с ХГС с использованием принципов «терапии согласно вирусологическому ответу» (Response Guide Therapy) длительность стандартного лечения может быть изменена - см. таблицы 4 и 5.
Таблица 5. Длительность противовирусного лечения при генотипах 1 и 4 в соответствии с принципом «терапия согласно вирусологическому ответу»
| 1, 4 генотип вируса | |
| Быстрый вирусологический ответ |
24 недели (при исходно низкой вирусной нагрузке, отсутствии неблагоприятных факторов прогноза УВО |
| 48 недель (при исходно высокой вирусной нагрузке и наличии факторов, снижающих прогнозируемую эффективность лечения) | |
| Ранний вирусологический ответ |
48 недель |
| Медленный вирусологический ответ |
72 недели |
| Отсутствие ответа / Частичный ответ | Прекращение терапии |
Здесь и далее: фармакотерапевтические характеристики указанных в «Рекомендациях...» лекарственных средств см. Инструкцию производителя
Таблица 6. Длительность противовирусного лечения при генотипах 2 и 3, в соответствии с принципом «терапия согласно вирусологическому ответу»
| 2, 3 генотип вируса | |
| Быстрый вирусологический ответ |
12 - 16 недель (при исходно низкой вирусной нагрузке, в отсутствие негативных прогностических факторов) |
| 24 недели (при исходно высокой вирусной нагрузке) | |
| Ранний вирусологический ответ |
48 недель |
| Медленный вирусологический ответ |
72 недели |
| Отсутствие ответа / Частичный ответ | Прекращение терапии |
Исследования, которые необходимо выполнить пациентам до начала противовирусной терапии
Помимо вирусологических тестов (определение уровня РНК ВГС, генотипа ВГС), определения стадии заболевания печени (выполнение биопсии печени или применение методов неинвазивной диагностики фиброза) пациент - кандидат для проведения ПВТ должен быть обследован для исключения сопутствующих заболеваний с тем, чтобы обеспечить максимальную эффективность и безопасность проводимой терапии (табл. 7).
Таблица 7. План обследования пациента перед началом противовирусной терапии
| История заболевания (для пациентов с опытом ПВТ - тщательный анализ ответа на нее) |
| Наследственность и вредные привычки (прием алкоголя в анамнезе) |
| Физикальное исследование |
Молекулярные и иммунохимические тесты:
|
| Генетические исследования пациента при инфицировании генотипом 1 ВГС: анализ варианта полиморфизма гена ИЛ-28 |
| Клинический анализ крови с
подсчетом лейкоцитарной формулы (абсолютное количество нейтрофилов) и тромбоцитов |
Биохимические показатели сыворотки крови
|
| Общий анализ мочи |
| Кал на скрытую кровь |
Оценка стадии заболевания печени (выраженность фиброза)
|
| Рентгенологическое исследование легких |
| ЭКГ |
| УЗИ органов брюшной
полости и забрюшинного пространства (исключить очаговые образования печени, признаки портальной гипертензии, сопутствующую патологию) |
| Осмотр офтальмологом (в том числе - исследование глазного дна) с учетом возможных побочных действий противовирусных препаратов |
| АФП (α-фетопротеин) |
| ТТГ (тиреотропный гормон) |
| ЭГДС (по показаниям, особое значение исследование имеет у пациентов с циррозом печени с целью выявления и/или определения состояния вен пищевода и /или желудка) |
| Заполнение шкалы Бека (скрининговый тест для выявления депрессии) - см. приложение 2 |
Наблюдение за пациентами в процессе противовирусного лечения (А-1)
Наблюдение за пациентами в процессе ПВТ включает в себя два аспекта:
- эффективность проводимой терапии,
- ее безопасность (контроль за развитием нежелательных явлений).
Вирусологический ответ отражает эффективность проводимой терапии (см выше). РНК ВГС необходимо исследовать
- через 4 недели от начала лечения (БВО);
- через 12 недель от начала лечения (РВО),
- через 24 недели от начала лечения (МВО);
- на момент окончания терапии
- и через 24 недели после завершения ПВТ (УВО).
Параллельно с РНК ВГС в те же временные точки пациенту исследуется АЛТ с целью определения биохимического ответа.
Для контроля над нежелательными явлениями необходимо соблюдать график посещения врача пациентом:
- через 2 недели от начала лечения,
- через 4 недели от начала лечения,
- далее - 1 раз в 4 недели до окончания лечения
- и через 24 недели после завершения лечения.
В случае необходимости пациент может посещать врача чаще, что решается на индивидуальной основе.
При каждом посещении врача необходим расспрос и осмотр пациента с целью контроля над развитием нежелательных явлений (гриппоподобный синдром, кожные элементы - сыть, гиперемия в местах инъекций интерферона и т.д.)
При каждом плановом посещении врача пациент должен заполнять шкалу Бека с целью контроля над возможностью развития депрессии.
Исследование клинического анализа крови с подсчетом абсолютного числа нейтрофилов, определением уровня гемоглобина, количества эритроцитов и тромбоцитов необходимо выполнять
- через 2 недели от начала лечения,
- 4 недели от начала лечения,
- далее - 1 раз в 4 недели до окончания ПВТ
Это связано с тем, что наиболее частыми гематологическими побочными действиями проводимого лечения являются нейтропения, анемия и тромбоцитопения.
В период ПВТ пациенту необходимо исследовать уровень ТТГ и свободного тироксина каждые 3 месяца.
В период ПВТ и последующих 24 недель наблюдения пациенты должны соблюдать контрацепцию двумя методами, один из которых барьерный, в связи с возможными тератогенными свойствами рибавирина.
Коррекция дозы/прекращение лечения при использовании двойной схемы ПВТ
В настоящее время четко определены показания для изменения дозы препаратов и прекращения лечения вследствие ожидаемых побочных действий (нежелательных явлений).
Так, снижение дозы пегилированного интерферона необходимо при развитии следующих побочных эффектов:
- депрессия
- уменьшение абсолютного числа нейтрофилов ниже 750/мм
- снижение уровня тромбоцитов менее 50 000/мм
Дозу пегилированного интерферона рекомендуется снижать ступенчато:
- для пегилированного интерферона α-2а: 180 мкг/нед - 135 мкг/нед - 90 мкг/нед;
- для пегилированного интерферона α-2b: 1,5 мг/кг/нед - 1,0 мг/кг/нед - 0,5 мг/кг/нед.
Если у пациента диагностируется депрессия
Депрессия оценивается по шкале Бэка (приложение 2) на каждом визите, при этом:
- выявление депрессии средней тяжести (16 - 19 баллов) должно сопровождаться снижением дозы пегилированного интерферона, как это описано выше
- при отсутствии улучшения в течение 4 недель необходимо дальнейшее снижение дозы пегилированного интерферона, как это описано выше; при улучшении показателей (уменьшение выраженности депрессии) следует увеличить дозу интерферона (действия в обратном порядке)
- при депрессии тяжелой степени (≥20 баллов по шкале Бэка) и/или высказывании суицидальных мыслей и/или при попытке суицида - полная отмена противовирусной терапии
Отмена пегилированного интерферона целесообразна при уменьшении абсолютного числа нейтрофилов ниже 500/мм, снижения уровня тромбоцитов менее 25 000/мм.
В последующем в случае увеличения числа нейтрофилов и тромбоцитов лечение может быть возобновлено с применением более низкой дозы пегилированного интерферона.
Уменьшение дозы Рибавирина (на 200 мг) необходимо при снижении уровня гемоглобина менее 100 г/л. Прекратить прием рибавирина следует при снижении уровня гемоглобина до 85 г/л и менее.
| По инструкции: доза рибавирина уменьшается до 600 мг в сутки при снижении уровня Нв до 100 г/л. Указанная в «Рекомендациях...» схема снижения рибавирина может быть использована согласно правилам приказа МЗ РФ «О порядке применения лекарственных средств у больных по жизненным показаниям» |
В качестве альтернативной лечебной тактики для сохранения дозы противовирусных препаратов могут быть применены факторы роста, назначение которых врачом выполняется на основании индивидуальных особенностей каждого пациента.
Пациенты, с неудачным опытом ПВТ пегилированным интерфероном в сочетании с рибавирином (не достигшие УВО)
Генотип 1: учитывая невысокий процент достижения УВО (10-15 %) у пациентов неответивших на предыдущий курс ПВТ, а также у пациентов с рецидивом или вирусологическим прорывом, следует воздержаться от проведения повторных курсов стандартной двухкомпонентной схемы терапии пегилированным интерфероном/рибавирином (А2).
Эти пациенты - кандидаты для проведения тройной противовирусной терапии с включением прямых противовирусных препаратов (см. ниже).
При неотложных показаниях и/или при наличии данных о недостаточно адекватном предыдущем курсе терапии, в отсутствие прямых противовирусных препаратов, возможно рассмотрение вопроса о проведении повторного курса ПВТ двойной схемой.
Все генотипы кроме 1-го: при наличии показаний, в отсутствие противопоказаний возможно проведение повторного курса ПВТ ПЭГ-ИФН α в сочетании с Рибавирином.
Прямые противовирусные препараты - ингибиторы протеазы вируса гепатита С первого поколения применяются только у пациентов с 1-м генотипом ВГС.
Поддерживающая терапия низкими дозами интерферона с целью снижения риска прогрессирования заболевания и развития ГЦК не доказала своей эффективности и не рекомендуется в настоящее время, в том числе и пациентам с ЦП (А2).
Стандартный интерферон α в сочетании с рибавирином в лечении хронического гепатита С
В России применяется также комбинированная терапия ХГС стандартным интерфероном α (3 млн МЕ 3 раза в неделю в\м или п\к) в сочетании с рибавирином (из расчета по массе тела, как указано выше при описании режима лечения с включением пегилированного интерферона α - 15 мг/кг массы тела пациента).
Однако необходимо учитывать, что эффективность такой схемы лечения ниже, чем при применении пегилированного интерферона α в сочетании с рибавирином.
Тем не менее, в условиях ограниченного экономического ресурса, на основании полученного в России опыта [1,2,10,14,15] этот вид ПВТ может применяться, следуя принципу «терапия согласно вирусологическому ответу» (аналогично ПВТ пегилированным интерфероном α/рибавирином) для особой группы пациентов:
- генотип 2 и 3 (не 1),
- молодой возраст (менее 40 лет),
- отсутствие выраженного фиброза/цирроза печени,
- отсутствие сопутствующих заболеваний
- и отсутствие факторов неблагоприятного прогноза в достижении УВО (аналогично ПВТ пегилированным интерфероном α/рибавирином),
- при условии достижения БВО и РВО (В2).
При соблюдении описанных выше условий частота УВО составляет 84 - 94%.
Правила наблюдения за пациентами в процессе ПВТ стандартным интерфероном α/рибавирином аналогичны таковым для пегилированного интерферона α/рибавирина.
Побочные эффекты (нежелательные явления) лечения
Общая частота побочных эффектов, вследствие которых лечение должно быть прекращено, составляет 10-14%.
Наиболее распространены гриппоподобные симптомы (слабость, головная боль, температура) и психиатрические нарушения (депрессия, раздражительность, бессонница), которые отмечаются у 22-31 % пациентов.
Среди лабораторных изменений наиболее часто встречается нейтропения (18-20%). При выраженном снижении количества нейтрофилов, инфекционные осложнения крайне редки, поэтому применение гланулоцитарных колониестимулирующих факторов показано лишь в отдельных случаях.
При развитии психиатрической симптоматики показана консультация психиатра.
Пегилированные интерфероны могут индуцировать развитие аутоиммунных заболеваний (аутоиммунный тиреоидит) или ухудшать течение имевшихся до назначения ПВТ аутоиммунных расстройств. Необходимо различать пациентов, у которых гепатит С протекает с чертами аутоиммунного гепатита (показано противовирусное лечение) и пациентов с первичным аутоиммунным гепатитом, на фоне которого развился гепатит С. В последнем случае при наличии у пациента двух сочетанных заболеваний- аутоиммунного гепатита и хронического гепатита С показана иммунносупрессивная терапия.
Наиболее частым побочным эффектом рибавирина является гемолитическая анемия. Модификация дозы рибавирина требуется у 9-15% пациентов.
Эритроцитарные факторы роста (эритропоэтин) несколько улучшают самочувствие больных и уменьшают необходимость в снижении дозы рибавирина, но их благоприятное влияние на частоту достижения УВО доказано не было, а безопасность окончательно не установлена.
Их применение, хотя и редко, может сопровождаться такими побочными эффектами, как тромбоэмболия, красноклеточная аплазия, прогрессирование ряда онкологических заболеваний и смерть. На сегодняшний день применение факторов роста на фоне комбинированной противовирусной терапии гепатита С не может быть рекомендовано к широкому практическому использованию. Предпочтительным методом коррекции цитопений остается модификация дозы соответствующих препаратов.
Поскольку рибавирин выводится через почки, необходимо соблюдать осторожность при назначении его пациентам с почечной патологией.
Рибавирин обладает тератогенным действием, поэтому на протяжении лечения и в течение 6 месяцев после его завершения необходимо избегать наступления беременности. Мужчинам, чьи партнерши беременны, лечение рибавирином также не проводится.
Наблюдение за пациентами, завершившими курс противовирусной терапии (А-1)
Пациенты, достигшие УВО после курса противовирусной терапии, без цирроза печени должны быть повторно обследованы через 48 недель после окончания терапии, а затем еще раз через год с определением у них уровня АЛТ и РНК ВГС в крови.
Если уровень АЛТ остается в пределах нормальных значений, а тест на РНК ВГС отрицателен, то можно считать, что пациент вылечен от гепатита С.
Поскольку даже после завершения ПВТ у пациентов может развиться гипотиреоз, уровень ТТГ и свободного тироксина пациентам необходимо исследовать через год после завершения ПВТ.
Пациенты с ЦП даже в случае достижения УВО в результате противовирусного лечения должны оставаться под наблюдением врача: методом ЭГДС необходимо контролировать состояние вен пищевода каждые 1 -2 года, скрининг ГЦК необходимо проводить 1 раз в 6 месяцев с проведением УЗИ печени и определением уровня АФП.
Противопоказания к противовирусной терапии гепатита С
К противопоказаниям для назначения интерферона/пегилированного интерферона относят
- неконтролируемые медицинскими вмешательствами депрессию, психозы или эпилепсию,
- неконтролируемые медицинскими вмешательствами аутоиммунные заболевания,
- признаки декомпенсации функции печени (количество баллов по Чайлд-Пью > 7),
- беременность,
- отсутствие возможности у партнеров придерживаться контрацепции в период ПВТ и последующего наблюдения в течение 24 недель,
- тяжелые сопутствующие заболевания (плохо контролируемая артериальная гипертензия, декомпенсированный сахарный диабет, сердечная недостаточность, обструктивная болезнь легких).
Относительными противопоказаниями к назначению ПВТ считаются
- отклонения в гематологических показателях (гемоглобин <13 г/дл для мужчин и <12 г/дл для женщин, количество нейтрофилов <1500/мм*3, количество тромбоцитов < 90 000/мм*3), уровень сывороточного креатинина >1.5 мг/дл;
- клинически значимые заболевания сердечно-сосудистой системы,
- нелеченные заболевания щитовидной железы.
Пациенты с ЦП и количеством баллов <7 по классификации Чайлд-Пью должны проходить лечение в медицинских учреждениях, имеющих опыт ведения таких пациентов, а его безопасность и эффективность особенно тщательно мониторироваться.
Тройная терапия хронического гепатита С с включением ингибиторов протеазы [33, 34, 36-38, 40-41,43]
В настоящее время закончены исследования III фазы по изучению эффективности и безопасности тройной терапии с включением ингибиторов протеазы телапревира и боцепревира. Ингибиторы протеазы (телапревир или боцепревир) применяются только в комбинации с препаратами пегилированного интерферона и рибавирином и только у пациентов с генотипом 1 ВГС, как ранее нелеченных, так и имевших неудачный опыт терапии двойной схемой (пегилированным интерфероном/рибавирином).
Лечение проводится по принципу “терапия согласно вирусологическому ответу”.
Эффективность тройной схемы выше в сравнении со стандартной двойной терапией пегилированным интерфероном/рибавирином. При включении в схему лечения ХГС телапревира УВО составляет
- 74 - 79% для нелеченных пациентов,
- 84-88% - для пациентов с предшествующим рецидивом,
- 56-61% - для пациентов с предшествующим частичным ответом
- и 29-33% - при отсутствии какого-либо ответа в процессе предшествующего лечения [37-38, 42-43].
При включении в схему лечения ХГС боцепревира УВО составляет
- у нелеченных пациентов 63 - 66%,
- у пациентов с предшествующим рецидивом 69-75%,
- для пациентов с предшествующим частичным ответом 40-52%
- и 38% - при отсутствии какого-либо ответа в процессе предшествующего лечения [33,34].
Лечение ХГС у пациентов с 1 генотипом вируса, ранее не получавших ПВТ, по тройной схеме с включением телапревира
Телапревир назначается вместе с пегилированным интерфероном α-2а или α-2в и
рибавирином в течение 12 недель в дозе 750 мг три раза в день, каждые 7
- 9 часов вместе с едой. Пища должна содержать достаточное количество
жиров (20г). Далее в течение еще 12 - 36 недель
пациентам назначается только пегилированный интерферон и рибавирин
(А-1).
Доза пегилированного интерферона и рибавирина рассчитывается аналогично тому, как это делается в процессе лечения ХГС двойной схемой:
- доза пегилированного интерферона α2а - 180 мкг 1 раз в неделю подкожно;
- доза пегилированного интерферона α2Ь -1.5 мкг/кг массы тела больного один раз в неделю подкожно;
- доза рибавирина - 15мг/кг массы тела больного ежедневно в два приема.
Длительность ПВТ с включением телапревира может составлять 24 недели в тех случаях, когда у пациента нет цирроза печени, а уровень РНК ВГС не определяется на 4-й и 12-неделях (т.е. достигается продленный вирусологический ответ).
| Важно еще раз отметить, что оптимальная чувствительность тест-системы для определения РНК ВГС - 10 МЕ/мл. |
Для пациентов с циррозом печени длительность ПВТ с включением телапревира составляет 48 недель:
- 12 недель пациент должен получать три препарата: телапревир, пегилированный интерферон α2а или α 2b, рибавирин в указанных выше дозах,
- далее еще в течение 36 недель - только пегилированный интерферон и рибавирин (В-2).
Прекращение лечения
Лечение прекращается, если в процессе лечения тройной схемой с
включением телапревира уровень РНК ВГС составляет >1000 МЕ/мл после 4
или 12 недель. Следует отметить, что в этом случае отменяются все
противовирусные препараты (телапревир, пегилированный интерферон
и
рибавирин).
Пациентам, которым назначен 48-недельный курс лечения,
следует прекратить терапию пегилированным интерфероном и рибавирином в
том
случае, если на 24-й или 36-й неделях лечения у них была
обнаружена РНК ВГС.
Продолжение терапии в этих условиях сопровождается крайне низкой вероятностью достижения УВО и способствует селекции резистентных штаммов вируса гепатита С (В-2).
Лечение ХГС у пациентов с 1 генотипом вируса, ранее не получавших ПВТ, по тройной схеме с включением боцепревира
Боцепревир (если препарат доступен) назначается в течение 24 - 44 недель в дозе 800 мг три раза в день (каждые 7-9 часов вместе с едой) в комплексе с пегилированным интерфероном α-2а или α-2в и рибавирином. Этому лечению предшествует 4-х недельный вводный период в течение которого пациенты получают только пегилированный интерферон и рибавирин (А-1).
Доза пегилированного интерферона и рибавирина рассчитывается аналогично тому, как это указано выше при описании двухкомпонентной терапии.
Для пациентов без цирроза печени тройная терапия с включением боцепревира начинается с 4-х недельного вводного периода применения пегилированного интерферона и рибавирина. Затем к терапии добавляется боцепревир.
Если через 8 недель терапии РНК ВГС не определяется, длительность курса лечения может быть сокращена и составляет 28 недель, включая вводный период.
Если через 8 недель лечения РНК ВГС определяется, тройная терапия проводится до 28 недель лечения (согласно дизайну исследования SPRINT2), затем боцепревир отменяется и до 48 недель продолжается терапия пегинтерфероном и рибавирином (В-2).
Курс лечения по тройной схеме (с включением боцепревира) для пациентов с циррозом печени составляет 48 недель, включая 4 недели вводного периода терапии пегинтерфероном и рибавирином (В-2).
Прекращение терапии с включением боцепревира необходимо в том случае, если уровень РНК ВГС составляет ≥ 100 МЕ/мл на 12-й неделе лечения либо определяется в любой концентрации на 24-й неделе лечения.
Следует отметить, что прекращение лечения тройной схемой подразумевает отмену всех трех препаратов: боцепревира, пегилированного интерферона и рибавирина (В-2).
Принципы применения тройной схемы ПВТ у ранее нелеченных пациентов с ХГС обобщены в таблице № 8.
Таблица 8. Рекомендации по применению ингибиторов протеазы ВГС у
пациентов с ХГС, генотипом 1, ранее не получавших противовирусную
терапию [38 с изменениями]
| Характеристика лечебной схемы | Телапревир | Боцепревир | Комментарии |
| 4-х недельный вводный период лечения пегинтерфероном и рибавирином | Не предусмотрен | Предусмотрен | |
| Тройная терапия | Все пациенты получают телапревир пегилированный интерферон, рибавирин в течение первых 12 недель лечения, затем переходят на терапию пегилированным интерфероном/ рибавирином | Все пациенты начинают ПВТ 4-х недельного вводного периода лечения пегилированным интерфероном/ рибавирином. После этого назначается боцепревир в комбинации с пегилированным интерфероном/ рибавирином | Если через 4 недели вводного периода РНК ВГС не определяется (БВО, см. таблица 5), возможно проведение терапии только пегинтерфероном и рибавирином без присоединения боцепервира |
| Принцип «терапия, согласно вирусологическому ответу» | Предусмотрено | Предусмотрено | |
| Критерии для сокращения длительности лечения в соответствии с принципом «терапия согласно вирусологическ ому ответу» | РНК ВГС не определяется в крови с 4-й по 12-ю неделю лечения (продленный быстрый вирусологический ответ) | РНК ВГС не определяется в крови с 8-й по 24-ю неделю лечения | Для пациентов с циррозом печени, получающих тройную схему с боцепревиром , а также тех, у кого уровень РНК ВГС в течение вводного периода снизился менее чем на 1 log10 целесообразно проведение фиксированного 48-недельного периода лечения, включая 4-х недельный вводный период терапии пегинтерфероном и рибавирином |
| Правила, по которым определяется продолжительность терапии | Если достигнут продленный быстрый вирусологический ответ то курс лечения может быть сокращен до 24
недель: 12 недель пациент получает телапревир/ пегилированный
интерферон/ рибавирин, далее еще 12 недель только пегилированный интерферон/ рибавирин. Если продленный быстрый вирусологический ответ отсутствует (выявление РНК ВГС после 4-й и/или 12-й недель лечения, но в концентрации <1000 МЕ/мл), то в течение первых 12 недель пациент получает все три препарата, далее лечение продолжается пегилированным интерфероном/ри бавирином еще в течение 36 недель (всего 48 недель). |
Если РНК ВГС не определяется в крови с 8-й по 24-ю неделю
лечения, продолжить тройную терапию до 28 недель. Общая
длительность курса лечения - 28 недель, включая 4 недели
вводного периода. Если РНК ВГС определяется в крови после 8-й недели и 24-й недели лечения, но в концентрации <100 МЕ/мл, то лечение тройной терапией проводится до 28 недель и затем продолжается пегинтерферо ном/рибавири ном до 48 недель. |
|
| Правила прекращения терапии | 1.Уровень РНК ВГС > 1000 МЕ/мл после 4-й или 12-й недель: прекратить лечение (все 3 препарата) 2. РНК ВГС определяется после 24-й или 36-й недели: прекратить лечение |
1. Уровень РНК ВГС > 100 МЕ/мл на 12- неделе: прекратить лечение (все 3 препарата) 2. РНК ВГС определяется после 24-й недели: прекратить лечение |
Лечение ХГС у пациентов с генотипом 1, имеющих опыт неудачи противовирусной терапии интерфероном или пегилированным интерфероном в сочетании с рибавирином (без достижения УВО)
Тройная схема с включением боцепревира или телапревира в дополнение к пегилиронному интерферону и рибавирину может быть успешно использована для повторного лечения пациентов, не достигших УВО в результате двойной терапии с включением интерферона или пегилированного интерферона в сочетании с рибавирином.
Однако, эта тактика применима к тем пациентам, у которых на фоне ранее проведенной двойной терапии отмечался или рецидив ХГС или частичный вирусологический ответ (определения различных типов вирусологического ответа см выше) (A-1)
Повторное лечение тройной схемой с включением телапревира в дополнение к пегилиронному интерферону и рибавирину может быть успешно проведено у пациентов с полным отсутствием ответа на ранее проведенную терапию интерфероном или пегилированным интерфероном в сочетании с рибавирином (В-2).
Принцип “терапия согласно вирусологическому ответу” может быть применен при назначении тройной схемы с включением или телапревира (для пациентов с рецидивом), или боцепревира (для пациентов с рецидивом или частичным ответом на ранее назначавшуюся двойную терапию), но не для пациентов с полным отсутствием ответа.
Отмена всех препаратов в тройной схеме с боцепревиром для пациентов с опытом ранее проведенной ПВТ без достижения УВО выполняется в том случае, если уровень РНК ВГС составляет > 100 МЕ/мл через 12 недель лечения (сопряжено с селекцией резистентных штаммов вируса) или определяется через 24 недели лечения (В-1).
Отмена всех препаратов
в тройной схеме с телапревиром для пациентов с опытом ранее проведенной
ПВТ без достижения УВО осуществляется в том случае, если уровень РНК ВГС
составляет > 1000 МЕ/мл на 4-й или 12-й неделе лечения (сопряжено с
селекцией резистентных штаммов вируса)
(В-1).
Лечение тройной схемой с другим ингибитором протеазы не проводится.
Правила ведения пациентов ранее не ответивших на интерферон или пегилированный интерферон в сочетании с рибавирином на фоне лечения тройной схемой с включением телапревира или боцепревира обобщены в таблице 9.
Таблица 9. Правила ведения пациентов ХГС с генотипом 1, на
фоне лечения тройной схемой с включением телапревира или боцепревира,
ранее не ответивших на интерферон или пегилированный интерферон в
сочетании с рибавирином [38 с изменениями]
| Характеристика лечебной схемы | Телапревир | Боцепревир | Комментарии |
| 4-х недельный вводный период лечения пегинтерфероном и рибавирином | Не требуется | Требуется | |
| Тройная терапия | Все пациенты в течение первых 12 недель получают телапревир + пегилированный интерферон и рибавирин, далее - только пегилированный интерферон и рибавирин | Всем пациентам назначается 4-х недельный вводный период лечения пегилированным интерфероном и рибавирином с последующим присоединением боцепревира | |
| Правило «терапия согласно вирусологическому ответу» | Применяется только у пациентов с рецидивом на ранее проведенную двойную ПВТ | Применяется у пациентов без цирроза, продемонстрировавших снижение вирусной нагрузки > log10 через 4 недели вводного периода | Для пациентов с циррозом печени, для тех, кто ранее вообще
не ответил на лечение и для тех, у кого уровень РНК ВГС снизился
< log10 после вводного периода, правило “терапия согласно
вирусологическо му ответу” не применяется. В этих случаях лечение проводится в течение 48 недель, включая 4 недели вводного периода пегилированным интерфероном и рибавирином. |
| Критерии сокращения длительности ПВТ | РНК ВГС не определяется на 4 - 12 неделе | РНК ВГС не определяется на 8 - 24 неделе | |
| Правила сокращения курса ПВТ | Если пБВО достигнут после 12 недель тройной терапии, то
лечение пегилированным интерфероном и рибавирином продолжается
до 24 недели (только для пациентов с рецидивом заболевания)
Если пБВО не достигнут, то лечение пегилированным интерфероном и рибавирином продолжается до 48 недель. Пациенты с частичным ответом или полным отсутствием ответа на ранее проведенную двойную терапию должны получать пегилированный интерферон и рибавирин до 48 недель вне зависимости от вирусологичес¬кого ответа на фоне тройной терапии |
Если РНК ВГС не определяется на 8 и 24 неделе, то тройная
терапия заканчивается через 36 недель (только для пациентов с
рецидивом или частичным вирусологическим ответом на ранее
проведенное лечение двойной схемой) Если РНК ВГС определяется через 8 недель лечения, тройная терапия продолжается до 36 недель, далее боцепервир отменяется, продолжается терапия пегилированным интерфероном и рибавирином до 48-й недели Пациенты с полным отсутствием ответа на ранее проведенную двойную терапию должны получать тройную терапию в течение 48 недель, включая 4-х недельный вводный период. |
|
| Правила прекращения лечения | 1. РНК ВГС > 1000 МЕ/мл на 4 или 12 неделе; прекращается
прием всех трех препаратов. 2. РНК ВГС определяется на 24 или 36 неделе; прекращается прием всех препаратов. |
1. РНК ВГС > 100 МЕ/мл на 12-й неделе; прекращается прием
всех трех препаратов 2. РНК ВГС определяется на 24 неделе: прекращается прием всех трех препаратов. |
Побочные действия тройной терапии
Анемия, развивающаяся у пациентов на фоне назначения тройной терапии (более выражена при назначении боцепревира), корректируется снижением дозы рибавирина (правила снижения дозы рибавирина см выше).
Аноректальные симптомы у пациентов на фоне лечения телапревиром корректируются применением топических кортикостероидов, антигистаминных препаратов и лидокаина.
Сыпь и зуд на фоне применения телапревира должны оцениваться по площади распространения, при необходимости следует обратиться за консультациями к дерматологу (таблица 10, приложение 3)
Таблица 10. Классификация нежелательных кожных явлений по
степени их тяжести и рекомендации по ведению больных
| Степень тяжести в зависимости от распространенности и клинических проявлений | Рекомендации по ведению |
| Легкая: отдельные очаги поражения кожи и/или ограниченные участки кожных высыпаний (на теле может быть несколько ограниченных участков поражения) | Контролировать признаки прогрессирования сыпи или появление системных проявлений до полного исчезновения сыпи |
| Умеренная: диффузная сыпь с поражением <50% площади поверхности тела | Контролировать признаки прогрессирования сыпи или появление
общих симптомов до полного исчезновения сыпи. Желательно
проконсультироваться с дерматологом. При прогрессировании сыпи умеренной степени тяжести следует решать вопрос о постоянной отмене телапревира. При неразрешающейся сыпи через 7 дней после отмены телапревира (или раньше, если интенсивность кожных проявлений нарастает), следует отменить рибавирин. Лечение пегилированным интерфероном можно продолжать, если у пациента нет медицинских показаний к его отмене. |
| Тяжелая: сыпь с поражением >50% площади поверхности тела или сопровождающаяся выраженными системными проявлениями, изъязвлением слизистых оболочек, появлением кольцевидных элементов, отслойкой эпидермиса | Немедленно отменить телапревир и никогда не возобновлять лечение этим препаратом. Рекомендуется обратиться за консультацией к дерматологу. Контролировать признаки прогрессирования сыпи или появление общих симптомов до полного исчезновения сыпи. При отсутствии признаков разрешения сыпи через 7 дней после отмены телапревира (или раньше, если интенсивность кожных проявлений нарастает), следует решать вопрос о последовательной или одновременной временной или постоянной отмене рибавирина и/или пегилированного интерферона |
| Серьезные кожные нежелательные явления: генерализованные буллезные высыпания, лекарственная сыпь с эозинофилией и системными проявлениями, синдром Стивенса- Джонсона, токсический эпидермальный некролиз, острый генерализованный экзантематозный пустулез, многоформная эритема |
Немедленно отменить телапревир, пегилированный интерферон и
рибавирин и больше никогда не возобновлять лечение этими
препаратами. Госпитализация больного, консультация дерматологом |
Лекарственное взаимодействие
Телапревир относится к препаратам-субстратам и ингибиторам цитохрома Р450 (СYР)3А4 а также трансмембранного переносчика Р-гликопротеина (Р-gр).
Боцепревир может проявлять себя как субстрат цитохрома Р450 3A4/5, Р-gр и альдо-кеторедуктазы 1С2/1С3, а также как индуктор цитохрома Р4503A4/5.
Вследствие особенностей фармакодинамики ингибиторов протеазы, назначение телапревира (также как и боцепревира) противопоказано одновременно с приемом целого ряда лекарственных препаратов, особенно тех, клиренс которых зависит от цитохрома Р450 3A (для телапревира) или цитохрома Р450 3A4/5 (для боцепревира) (таблица 11) [11].
Таблица 11. Лекарственные препараты, несовместимые с телапревиром и боцепревиром [11]
| Класс соединений | Препараты | Совместимость с телапревиром | Совместимость с боцепревиром |
| Антогонисты α-1 рецепторов | Alfuzosin (Алфузозин) | Противопоказано | Нет рекомендаций |
| Антиаритмические | Amiodarone (Амиодарон), Bepridil (Бепридил), Quinidine (Хинидин) | Противопоказано (несовместим с классами Iа/Ш, кроме IV лидокаина | Bepridil противопоказан, Amiodarone, Quinidine назначать с осторожностью |
| Противосудорожные | Carbamazepine (Карбамазепин) , Phenobarbital (Фенобарбитал) , Phenytoin (Фенитоин) | Противопоказано | Нет данных; не рекомендуется |
| Антигистаминные | Astemizole (Астемизол), Terfenadine (Терфенадин) | Противопоказано | Нет рекомендаций |
| Противомалярийные | Lumefantrine (Лумефантрин), Halofantrine (Галофантрин) | Нет рекомендаций | Противопоказано |
| Антимико бактериальные | Rifampicin (Рифампицин) | Противопоказано | Нет данных; не рекомендуется |
| Антипсихотические | Pimozide | Противопоказано | Противопоказано |
| Бензодиазепины | Oral Midazolam (Мидазолам перорально), oral Triazolam (Триазолам перорально) | Противопоказано | Противопоказано |
| Стимуляторы моторики ЖКТ | Cisapride (Цисаприд) | Противопоказано | Нет рекомендаций |
| ЛС из спорыньи | Dihydroergotamine (Дигидроэрготамин), Ergonovine (Эргоновин), Ergotamine (Эрготамин), Methylergonovine (Метилэргоновин) | Противопоказано | Противопоказано |
| Вещества растительного происхождения | Hypericum perforatum (Зверобой) | Противопоказано | Нет рекомендаций |
| Средства для снижения уровня холестерина | Atorvastatin (Аторвастатин), Simvastatin (Симастатин), Lovastatin (Ловастатин) | Противопоказано | Нет данных. Рекомендовано наблюдение (Atorvastatin, Simvastatin) |
| Ингибиторы PDE5 | Sildenafil (Силденафил), Tadalafil (Тадалафил) | Противопоказано | Нет рекомендаций |
| Ингибиторы тирозинкиназы | Не специфично | Нет рекомендаций | Противопоказано |
Острый гепатит С [30-33, 34]
Острый гепатит С (В17.1) - вирусный гепатит с парентеральным механизмом передачи возбудителя - вируса гепатита С, характеризующийся высокой частой формирования хронических форм болезни (50-80%) и возможностью последующего развития у части больных цирроза печени и гепатоцеллюлярной карциномы.
Острый гепатит С диагностируют на основании:
- длительности инфекции (менее 6 мес.)
- данных эпидемиологического анамнеза о событиях, произошедших в
сроки, соответствующие инкубационному периоду:
- наличие парентеральных манипуляций медицинского и немедицинского характера, сопровождающихся нарушением целостности кожного покрова и слизистых оболочек, включая внутривенное введение психоактивных препаратов
- переливание крови или её компонентов
- половые контакты (значительно реже, чем при гепатите В)
- клинической картины:
- длительность преджелтушного периода составляет 1-2 недели), однако в 80% случаев при ОГС желтуха не развивается;
- заболевание характеризуется постепенным началом болезни,
- может сопровождаться астеновегетативным синдромом, слабостью, быстрой утомляемостью, диспепсическими расстройствами в виде снижения аппетита, дискомфорта в правом подреберье, тошноты и рвоты;
- артралгия и экзантема, в отличие от острого гепатита В, встречается существенно реже, возможно кратковременное возникновение субфебрилитета;
- умеренное увеличение размеров печени, имеющей эластическую консистенцию, чувствительную при пальпации, реже - увеличение селезенки
- лабораторных данных:
- повышения АЛТ и АСТ больше 10 норм,
- уровня общего билирубина при желтушном варианте течения болезни,
- обнаружения серологических маркеров острой ВГС-инфекции (наличия впервые выявленных маркеров гепатита С - анти-ВГС, РНК ВГС)
Особенную диагностическую ценность для установления диагноза ОГС имеет обнаружение анти-ВГС в динамике болезни (через 4-6 недель) при отрицательном результате исследования этого маркёра в ранние сроки болезни, а также исключение гепатита иной природы.
Наличие РНК ВГС в фазе «серологического окна» (в период отсутствия анти-ВГС) является важным критерием диагноза среди комплекса диагностических признаков ОГС.
Интерпретация различных маркеров при инфекции вирусом гепатита С представлена в таблице 2.
Большинство пациентов с ОГС не демонстрируют каких-либо симптомов заболевания, у значительной части из них наступает спонтанная элиминация вируса, с которой ассоциируются следующие факторы:
- женский пол,
- молодой возраст,
- течение заболевания с клинической симптоматикой,
- клиренс РНК ВГС в течение 4-х недель от начала клинической манифестации заболевания,
- генотип СС rs12979860.
Однако ни один из этих параметров не может лечь в основу предсказания характера течения заболевания у конкретного пациента.
Подозрение на острый вирусный гепатит требует дифференциального диагноза, основные лабораторные показатели, которые необходимо исследовать, указаны в таблице 12.
Таблица 12. Перечень основных лабораторных тестов для верификации диагноза при подозрении на острый вирусный гепатит
| Лабораторный показатель |
Кратность обследования в течение острого периода болезни | Комментарии |
| Билирубин (общий, связанный, свободный) АЛТ АСТ Общий анализ крови Общий анализ мочи ПИ\МНО ГГТП Щелочная фосфатаза |
Один раз в 10 дней |
При тяжелом течении заболевания - по мере необходимости |
| Общий белок и белковые фракции | В случае дифференциальной диагностики с аутоиммунным гепатитом | |
| Глюкоза крови Амилаза крови | 1 | |
| HBsAg | 1 | |
| РНК ВГС | 1 | Критерий диагноза ОГС в фазе «серологического окна» |
| Анти-ВГД- IgM (иммуноглобулинов класса М) Анти-ВГД-суммар |
1 | При наличии у больного в крови HBsAg |
| Анти-ВГС | 1 | Критерий диагноза ОГС - обнаружение анти-ВГС в динамике болезни при отрицательном результате исследования этого маркёра в ранние сроки болезни; |
| Анти-ВГА IgM | 1 | Критерий диагноза ОГА |
| Анти-ВГЕ IgM | В случае отсутствия маркеров вирусных гепатитов А, В, С у больного острым гепатитом | |
| Анти-ВИЧ | 1 |
Показанием для проведения противовирусной терапии является ОГС с подтверждением виремии. Своевременно начатое лечение может сопровождаться развитием УВО более чем у 90% больных ОГС (В2).
Подобная закономерность отмечается как при назначении «коротких», так и пегилированных интерферонов.
На основании накопленных к настоящему времени данных, рекомендации по специфическому лечению больных ОГС, вне зависимости от генотипа вируса С можно свести к следующему:
- Больным ОГС целесообразно назначать противовирусную монотерапию препаратами интерферонового ряда (B-1)
- Противовирусная терапия может быть отложена на 8-12 недель от дебюта заболевания (отсрочка лечения допустима в связи с возможностью спонтанного выздоровления), но если выздоровления не наступило, начинать терапию необходимо не позднее 12 недели
- Монотерапия стандартными интерферонами обладает высокой эффективностью (B-1), однако предпочтение может быть отдано пегилированным интерферонам, учитывая меньшую кратность их введения (В-1)
- Оптимальная длительность курса
лечения составляет 24 недели. При использовании ПЭГ-ИФН α-2а доза составляет
180 мкг 1 раз в неделю, при использовании ПЭГ-ИФН α-2в - 1,5 мкг\кг 1 раз в неделю,
препараты вводятся подкожно.
При назначении стандартных интерферонов применяют следующие схемы:- по 5 млн МЕ ежедневно в течение 4 недель, затем по 5 млн МЕ через день в течение 20 недель;
- по 3 млн МЕ через день в течение 24 недель
- Добавление рибавирина к интерферонам при лечении ОГС не рекомендуется, так как использование комбинированной противовирусной терапии не улучшает результатов лечения
- В случае отсутствия эффекта от проводимой ПВТ, должна назначаться повторная терапия в соответствии со стандартом лечения ХГС
Базисная терапия острого гепатита С включает:
- Охранительный режим (избегать перегрузок, больше отдыхать)
- Соблюдение диеты, щадящей по кулинарной обработке и исключающей раздражающие вещества
- Обильное питье до 2-3 литров в сутки
- Ежедневное опорожнение кишечника
- Охрану печени от дополнительных нагрузок, включая медикаментозные средства, к назначению которых нет абсолютных показаний
Пациенты с выраженным фиброзом и циррозом печени
Пациенты с выраженным фиброзом (F3 METAVIR) и компенсированным ЦП при отсутствии противопоказаний рассматриваются в качестве кандидатов для незамедлительного начала противовирусной терапии по двойной или тройной схеме (если доступны ингибиторы протеазы), что в случае достижения УВО сопровождается достоверным уменьшением риска развития декомпенсации функции печени и ГЦК, повышением вероятности обратного развития фиброза (А-1)
Частота достижения УВО у больных с выраженным фиброзом и циррозом печени несколько меньше в сравнении с частотой УВО у пациентов с F ≤ 2.
В процессе проведения ПВТ эти пациенты должны более часто и тщательно наблюдаться. По индивидуальным показаниям в случае развития цитопений у них могут быть применены факторы роста (гранулоцитарный колониестимулирующий фактор роста для увеличения числа нейтрофилов, эритропоэтин в случае развития анемии, тромбоцитарный фактор роста в случае развития тромбоцитопении).
Правила дозирования препаратов, продолжительность как двойной, так и тройной терапии указаны выше в соответствующих разделах.
Скрининг ГЦК у пациентов с циррозом печени проводится 1 раз в 6 месяцев с определением уровня АФП и проведением УЗИ печени даже в тех случаях, когда ПВТ проведена успешно и УВО достигнут (B-1).
ПВТ на основе применения пегилированного интерферона противопоказана пациентам с циррозом печени и количеством баллов по Чайлд-Пью более 7 в связи с риском развития декомпенсации функции печени.
Тактика ведения пациентов с сочетанной инфекцией ВИЧ/ВГС [4, 30, 33-34]
Всем больным
ВИЧ-инфекцией ежегодно рекомендуется проводить обследование на анти-ВГС.
Исследование на РНК ВГС необходимо проводить не только пациентам с выявленными анти-ВГС, но также тем, у кого в отсутствие анти-ВГС определяется повышенный уровень АЛТ.
При впервые выявленной ВГС-инфекции рекомендуется провести определение стадии фиброза печени (пункционную биопсию печени или эластметрию или лабораторные тесты крови).
В настоящее время проведение пункционной биопсии печени не обязательно у больных с большой вероятностью достижения УВО:
- пациенты с генотипом ВГС 2, 3;
- пациенты с 1-м генотипом ВГС и генотипом СС rs12979860;
- пациенты с генотипом 1, не ответившие на предыдущую двойную схему терапии (РНК ВГС вновь выявлена через 24 недели после прекращения терапии), которые имеют возможность получать тройную терапию.
Назначение терапии ХГС больным ВИЧ-инфекцией зависит от числа CD4+ лимфоцитов.
При количестве CD4+ лимфоцитов более 500 клеток/мкл рекомендуют начинать терапию только ХГС.
При снижении числа CD4+ лимфоцитов менее 500 клеток/мкл рекомендуют начать АРВТ (антиретровирусную терапию) одновременно с терапией ХГС. Было доказано уменьшение прогрессирования фиброза печени на фоне восстановления иммунитета вследствие подавления репликации ВИЧ.
При количестве СD4+ лимфоцитов менее 350 клеток/мкл начинают лечение ВИЧ-инфекции, а затем присоединяют терапию ХГС.
Следует избегать назначения диданозина. Если возможно, не следует включать ставудин и зидовудин в схему АРВТ при одновременном лечении ХГС и ВИЧ-инфекции.
При обнаружении стадии фиброза 0-1 у пациентов с сочетанной инфекцией ВИЧ/ВГС лечение может быть отложено вне зависимости от генотипа вируса гепатита С, особенно у пациентов с низкой вероятностью ответа на существующие в настоящее время режимы терапии, в первую очередь, с 1-м генотипом ВГС. Таким пациентам следует регулярно наблюдаться для динамического контроля выраженности фиброза.
Стандартная терапия ХГС проводится у больных с ВИЧ-инфекцией при следующих условиях:
- наличие ВГС с генотипом 2, 3 или 4 (или с генотипом 1, но с низким уровнем виремии)
- генотип СС гена ИЛ 28В
- отсутствие инсулинорезистентности
- количество CD4+ лимфоцитов более 500 клеток/мкл
При стандартной терапии используются ПЭГ-ИФН- α-2а в дозе 180 мкг или ПЭГ-ИФН-α-2b в дозе 1.5 мкг/кг веса пациента подкожно раз в неделю. Рибавирин назначается в зависимости от массы тела больного (при весе больного 75 кг и меньше - 1000 мг/сутки; при весе более 75 кг - 1200 мг/сутки) внутрь ежедневно в два приёма.
Оптимальная схема терапии представлена в приложении 4.
Тактика ведения ВИЧ-инфицированных пациентов с впервые выявленным ХГС (генотип 1 ВГС)
В случае определения стадии фиброза 0-1 решение о начале терапии ХГС принимается индивидуально:
- оно может быть отложено,
- либо рассмотрена терапия ПЭГ-ИФН/Рибавирин с ингибитором протеазы ВГС (если это доступно)
- или терапия ПЭГ-ИФН/Рибавирин у пациентов с низким уровнем виремии, генотипом СС гена ИЛ 28В, отсутствием инсулинорезистентности и количеством CD4+ лимфоцитов более 500 клеток/мкл.
В случае определения стадии фиброза 2-4 рекомендуют терапию ХГС ПЭГ-ИФН/Рибавирин с ингибитором протеазы ВГС.
Первые пилотные исследования тройной терапии ХГС у больных ВИЧ- инфекцией препаратами с прямым противовирусным действием (телапревир и боцепревир) показали достоверно более высокий уровень УВО при сравнении с результатами двойной терапии.
Телапревир (если это доступно) в дозе 750 мг три раза в день добавляют к основной двойной схеме терапии ХГС на 12 недель лечения.
Если через 4 недели лечения РНК ВГС определяется в количестве менее 1000 МЕ/мл - терапию продолжают далее до 12 недель.
При обнаружении РНК ВГС более 1000 МЕ/мл - отменяют всю терапию данному пациенту.
Если через 12 недель терапии РНК ВГС выявляется в количестве менее 1000 МЕ/мл - продолжают двойную терапию ХГС до 24 недель.
При отрицательных результатах обследования РНК ВГС спустя 24 недели терапию продолжают ещё 24 недели - всего 48 недель лечения.
Если через 24 недели терапии ХГС продолжает выявляться РНК ВГС - лечение рекомендуют прервать.
В отличие от пациентов с моноинфекцией ВГС, данных для сокращения курса терапии ХГС у больных ВИЧ-инфекцией пока недостаточно.
Безопасность телапревира изучена при одновременном его назначении на фоне АРВТ, включавшей реатаз, ралтегравир, рилпривирин, этравирин, тенофовир, абакавир, эмтрицитабин, эпивир и эфавиренз (дозу телапревира увеличивают до 1125 мг три раза в сутки при одновременном приёме эфавиренза).
Боцепревир (если это доступно) добавляют в дозе 800 мг три раза в день внутрь через 4 недели после начала основной двойной схемы терапии ХГС.
В случае, если через 12 недель лечения выявляется РНК ВГС в количестве 100 МЕ/мл и более или обнаруживается на 24 неделе терапии - всю терапию ХГС отменяют.
При уровне РНК ВГС менее 100 МЕ/мл через 12 недель лечения и отрицательных результатах обследования через 24 недели лечения - терапию продолжают до 48 недель.
Безопасность боцепревира изучена при одновременном его назначении на фоне АРВТ, включавшей ралтегравир, этравирин, тенофовир, абакавир, эмтрицитабин, эпивир.
Использование в терапии ХГС у больных ВИЧ-инфекцией препаратов с прямым противовирусным действием (телапревир и боцепревир) ассоциировано с более высоким риском развития нежелательных явлений лечения, особенно более частым развитием анемии, сыпи, анального зуда и извращения вкуса. Это требует более частого контроля уровня гемоглобина в течение первых недель терапии.
Снижение дозы рибавирина является в данном случае эффективной мерой, не влияющей на частоту достижения УВО.
Тактика ведения ВИЧ-инфицированных пациентов с впервые выявленным острым гепатитом С
Рекомендуется определить количество РНК ВГС при установлении диагноза и спустя 4 недели.
Одной из возможных схем лечения является назначение пегилированного интерферона в сочетании с рибавирином.
Лечение начинают, если уровень РНК ВГС не снизился более 2 log10 спустя 4 недели от момента выявления РНК ВГС и/или продолжает выявляться через 12 недель наблюдения.
Длительность курса зависит от достижения БВО: при достижении БВО длительность курса терапии составляет 24 недели, при отсутствии БВО - длительность лечения составляет 48 недель.
Однако, при отсутствии снижения уровня РНК ВГС более log10 к 12 неделе лечения - терапию отменяют.
Результатов рандомизированных исследований о длительности курса и роли рибавирина в терапии острого гепатита С недостаточно, также как и данных об использовании препаратов с прямым противовирусным действием. Поэтому, использование телапревира и боцепревира в терапии острого гепатита С у пациентов с ВИЧ-инфекцией не рекомендуется.
Однако, при неэффективности проводимой терапии (отсутствие снижения уровня РНК ВГС более 2 log10 к 12 неделе лечения) их применение может быть рассмотрено в индивидуальном порядке.
Тактика ведения пациентов с сочетанной инфекцией ВИЧ/ВГС, не ответивших на предыдущую терапию ХГС
- У пациентов с нарушениями стандартной схемы терапии ХГС в прошлом (монотерапия, неадекватные дозы препаратов, сокращение длительности курса) рекомендуется проведение стандартной схемы терапии ПЭГ-ИФН и рибавирином.
- У пациентов без достижения УВО (рецидив заболевания) тактика зависит от стадии фиброза. При незначительном фиброзе (стадия 0-1) возможно отсрочить повторный курс терапии и осуществлять динамический контроль выраженности фиброза. При прогрессировании фиброза либо назначают тройную терапию (в случае инфицирования генотипом 1 вируса гепатита С), либо повторный стандартный курс терапии с возможным увеличением его продолжительности (для генотипов 2, 3 и 4 вируса гепатита С).
- У пациентов с постоянно выявляемой РНК ВГС на фоне терапии ХГС (отсутствие ответа на лечение) при слабовыраженном фиброзе (стадия 0-1) возможно отсрочить повторный курс терапии и осуществлять динамический контроль выраженности фиброза. При стадиях фиброза 3-4 (а также более ранних стадиях, но с быстрым прогрессированием болезни), инфицировании 1-м генотипом ВГС, рекомендуется проведение тройной терапии с использованием телапревира или боцепревира.
Лечение особых групп пациентов и пациентов с сопутствующими заболеваниями [30, 33, 34]
Употребление алкоголя
- Употребление больших доз алкоголя (50 г/сутки и более в
пересчете на чистый этанол) при гепатите С способствует развитию фиброза
печени.
- Злоупотребление алкоголем - относительное
противопоказание к лечению препаратами интерферона, поскольку известно,
что такие пациенты пренебрегают врачебными назначениями, и без того
трудно выполнимыми из-за побочных эффектов противовирусных препаратов.
- Необходима консультация нарколога или психиатра для оказания
пациентам психологической, социальной и медицинской помощи и решения
вопроса о возможности назначения противовирусной терапии.
Употребление психоактивных веществ
- Употребление психоактивных
веществ может приводить к снижению приверженности пациентов к лечению и
его эффективности.
- Эпизодическое употребление психоактивных
веществ не является противопоказанием для назначения терапии ХГС.
- Вопрос о лечении гепатита С у лиц, употребляющих наркотики, решается
индивидуально после консультации нарколога или психиатра. Таким
пациентам следует обеспечить комплексную медицинскую, психологическую и
социальную помощь.
Другие сопутствующие заболевания и состояния
Необходим тщательный сбор анамнеза, обращая особое внимание на те факторы, которые усугубляют поражение печени.
Трансплантация печени при циррозе печени ВГС-этиологии
Пациенты с терминальной стадией ЦП в исходе вирусных гепатитов составляют до 45% в Листах ожидания трансплантации печени (ТП).
В лист ожидания ТВ включают пациентов с классами В и С по шкале Чайлд-Пью, большую часть из них составляют больные с циррозом печени ВГС- этиологии, меньшую - пациенты с ЦП ВГВ или ВГВ/ВГД-этиологии.
Все пациенты в листах ожидания на ТП должны быть вакцинированы против гепатита А, пациенты с циррозом печени ВГС-этиологии должны быть вакцинированы против гепатита В. Вакцинация может быть проведена по «быстрой» или стандартной схеме в зависимости от степени неотложности оперативного лечения.
Наличие репликации вируса гепатита С в крови пациента не является противопоказанием для трансплантации печени.
Реинфекция трансплантата вирусом гепатита С после ТП развивается в 100% случаев (возвратная ВГС- инфекция). Фиброз в трансплантате на фоне медикаментозной иммуносупрессии развивается быстрее; у 30% пациентов через 5 лет регистрируется цирроз печеночного трансплантата, что служит показанием для выполнения ретрансплантации печени.
Факторами риска быстрого прогрессирования гепатита С в печеночном трансплантате с исходом в цирроз являются:
- Возраст донора старше 40 лет
- Цитомегаловирусная инфекция
- Проведение пульс-терапии большими дозами кортикостероидов при развитии реакции острого отторжения трансплантата
- Прием кортикостероидов
- Уровень вирусной нагрузки до операции > 10*6 МЕ\мл
- Длительное (>10 часов) время холодовой ишемии трансплантата
ПВТ до и после трансплантации позволяет снизить риск прогрессирования болезни после операции.
Профилактика и лечение возвратной ВГС-инфекции при трансплантации печени
Целью ПВТ в дотрансплантационном периоде является снижение вирусной нагрузки.
Возможность проведения ПВТ пациентам до ТП определяется степенью компенсации функции печени и решается в индивидуальном порядке. Только 25% пациентов с циррозом печени ВГС- этиологии не имеют противопоказаний для ПВТ.
В большинстве случаев у пациентов с ЦП класса В и С по шкале Чайлд-Пью от проведения ПВТ приходится отказываться ввиду наличия противопоказаний к ее проведению.
Перед трансплантацией печени ПВТ стандартными дозами препаратов можно рекомендовать только при компенсации цирроза до уровня класса А по Чайлд-Пью. (предпочтительно при генотипах 2 и 3 вируса гепатита С).
Иммуносупрессия, проводимая реципиенту после ТП, усиливает некровоспалительные процессы в печени, индуцированные возвратной ВГС- инфекцией. При этом у 23% пациентов в течение 3-х лет после ТП развивается цирроз печеночного трансплантата.
ПВТ после ТП может начинаться еще до развития клинических признаков ОГС при морфологическом подтверждении активности процесса в печени.
Препаратами выбора являются пегилированные интерфероны и рибавирин.
Примерно 40% пациентов после трансплантации печени могут стать кандидатами для раннего начала ПВТ (отсутствие цитопении).
Комбинация пегилированного интерферона с рибавирином позволяет добиться УВО в 9-39% случаев, при этом лучшие результаты отмечены при 2 и 3 генотипах вируса гепатита С.
Многочисленные исследования свидетельствуют о большом количестве осложнений при раннем начале (1-2 мес. после операции) ПВТ, что в 50% случаев требует снижения доз интерферона и рибавирина. В связи с этим рекомендовать профилактическое назначение противовирусных препаратов после ТП в настоящее время не представляется возможным.
ПВТ ВГС-инфекции в трансплантате следует начинать с 3 месяцев после операции, когда снижаются и окончательно подбираются дозы иммуносупрессивных препаратов, стабилизируется состояние пациентов.
Противовирусная терапия позволяет достичь УВО менее чем у 50% пациентов. Вместе с тем она оправдана для снижения интенсивности фиброза печени.
Показаниями для проведения ПВТ после ТП служат:
- постоянное повышение уровня АЛТ, которое нельзя объяснить другими, кроме возвратной ВГС-инфекции, причинами
- или значимый фиброз печени по данным ПБП (METAVIR ≥ 2 или Ishak ≥ 3).
Ввиду плохой переносимости рибавирина большинством исследователей не подтверждены преимущества комбинированной терапии по сравнению с монотерапией пегилированым интерфероном в остром периоде гепатита С после ТП.
Лечение следует проводить стандартными дозировками пегилированного интерферона на протяжение 24-48 недель. У 48% пациентов после ТП с легким течением гепатита С и у 19% - с тяжелым течением удается достичь УВО при комбинированной терапии пегилированным интерфероном α и рибавирином.
В рандомизированных исследованиях показано, что риск развития острой клеточной реакции отторжения при назначении комбинированной ПВТ составляет от 0% до 5%.
В настоящее время появились результаты первых исследованиях по применению тройной терапии с включением ингибиторов протеазы в лечение пациентов с возвратным гепатитом С после ТП. Эффективность тройной терапии у этой категории пациентов также выше.
Гепатоцеллюлярная карцинома
Гепатоцеллюлярная карцинома во всем мире представляет собой серьезную проблему для системы здравоохранения по причине высокой заболеваемости, смертности (ежегодно в мире погибает более 1 250 000 человек) и быстрого прогрессирования. На сегодняшний день ГЦК по частоте занимает 6 место среди всех злокачественных опухолей у человека.
Считается, что заболеваемость ГЦК продолжит повышаться в ближайшие десятилетия, что связано с увеличением числа больных вирусным циррозом печени и увеличением продолжительности их жизни за счет широко внедренных и в достаточной степени эффективных методов патогенетической и симптоматической терапии.
Скрининг. Факторами риска развития ГЦК считаются наличие HBsAg и/или анти-ВГС, крупноузловой цирроз печени любой этиологии, мужской пол.
Больным из группы риска необходимо проводить скрининговое обследование (рис. 1).
Рисунок 1 . Скрининг ГЦК. Врачебная тактика (по El-Serag 2007.)
ТАБ - тонкоигольная аспирационная биопсия, КТ - компьютерная томография, МРТ- магнитно-резонансная томография.
Лечение ГЦК
- Хирургическое лечение (резекция печени) - у больных без цирроза может быть методом выбора: 5 летняя выживаемость по данным разных авторов составляет 30-50%. У больных ГЦК и циррозом необходим тщательный отбор кандидатов на резекцию, с учетом стадии болезни, факторов риска, функциональных резервов печени. Частота рецидивов ГЦК за 5 лет после резекции - около 70% .
- Трансплантация печени - метод выбора у больных без цирроза печени с мелкими многоочаговыми опухолями, при выраженных нарушениях функции печени. У больных ГЦК и циррозом печени - класса А по Child- Pugh, в отсутствие клинически значимой портальной гипертензии, при уровне билирубина в сыворотке крови < 1 мг/дл.
- Чрескожная деструкция опухоли (этанолом или радиочастотная) - при опухолях менее 3 см в диаметре и при невозможности провести резекцию печени. Положительные результаты зависят от размера опухоли и колеблются в пределах 50-80%.
- Химиоэмболизация применяется при неоперабельной ГЦК. Используется липиодол и доксорубицин, митомицин, цисплатин. Частичный ответ у 15-55% больных. У больных с декомпенсацией функции печени метод не пригоден в связи с высоким риском тяжелых осложнений.
- Системная химиотерапия не увеличивает выживаемость, частично эффективны доксорубицин (около 10% больных отвечают на терапию) и цисплатин. В целом этот метод в клинической практике не рекомендуется.
- Молекулярные методы. Сорафениб (нексавар) - новый мультитаргетный препарат, подавляющий клеточную пролиферацию и ангиогенез. Одобрен для лечения поздних стадий ГЦК, требуются дальнейшие изучения по использованию его в качестве адъювантной терапии после радикальных методов лечения.
Стратегия предотвращения. Уменьшить заболеваемость больных ГЦК и увеличить их выживаемость можно только применяя методы первичной профилактики (вакцинация против гепатита B) и проводя противовирусное лечение больных вирусными гепатитами В и С, а также используя активный скрининг в группах риска.
Обнадеживают результаты исследований, свидетельствующие об уменьшении вероятности возникновения ГЦК, связанной с ВГС в группах больных, получающих современные схемы противовирусной терапии.
Лечение хронического гепатита С у больных с микст-инфекцией ВГС/ВГВ [30, 33, 34]
Стратегия и тактика лечения при микст-инфекции ВГС/ВГВ окончательно не разработана. Учитывая, что пегилированный интерферон эффективен и зарегистрирован для лечения как ХГС, так и ХГВ, он рассматривается в качестве препарата первой линии у больных с сочетанной инфекцией.
Тактика лечения определяется спектром выявляемых маркеров ВГВ- и ВГС-инфекции при наличии хронического гепатита сочетанной этиологии.
У больных с преимущественной репликацией ВГС (РНК ВГС +, ДНК ВГВ -) или доказанной репликацией и ВГС, и ВГВ (РНК ВГС +, ДНК ВГВ +) рекомендуется лечение по программе хронического гепатита С .
В ряде случаев после стойкой элиминации вируса гепатита С и прекращения лечения у первой категории больных может наблюдаться реактивация ВГВ- инфекции (вследствие устранения ингибирующего действия вируса гепатита С), данная ситуация может потребовать назначения пациенту нуклеозидных аналогов.
У больных с выявлением репликативной активности только ВГВ (ДНК ВГВ +, РНК ВГС -) рекомендуется выбор препаратов разрешенных для лечения гепатита В в зависимости от результатов обследования.
Адъювантная (вспомогательная) терапия ХГС
Препараты глицирризиновой кислоты (Фосфоглив). На сегодняшний день в крупном многоцентровом международном исследовании на пациентах европейской расы доказано, что препараты глицирризиновой кислоты имеют патогенетическое и клиническое обоснование для применения в качестве терапии, замедляющей прогрессирование заболевания, при ХГС у пациентов с отсутствием ответа на стандартную ПВТ или имеющих противопоказания к ее назначению [39].
Аналогичные результаты получены в процессе проведения отечественного открытого сравнительного рандомизированного исследования ОРИОН [12,17] по оценке эффективности отечественных препаратов Альтевир и Фосфоглив в комбинированной терапии больных хроническим гепатитом С.
Согласно
полученным данным у пациентов с ХГС при невозможности проведения ПВТ или
при наличии противопоказаний к ПВТ может применяться фосфоглив в дозе
2,5 г внутривенно 5 раз в неделю в течение 8 недель, далее
-
перорально в форме таблеток фосфоглив форте по 1 табл 3 раза в день в
течение 40 недель.
Возможны другие режимы введения препарата согласно инструкции, например, фосфоглив по 2 табл 3 раза в день перорально не менее 6 месяцев или фосфоглив форте по 1 табл 3 раза в день перорально не менее 6 мес.
Силибинин (Легалон) при внутривенном введении в дозе 10 - 15 мг/кг массы тела в день может снижать вирусную кинетику и применяться в качестве адъювантного ( вспомогательного, профилактического) средства у пациентов с ХГС [35].
Адеметионин. На основании выполненного в России исследования (включено 80 пациентов) показано, что добавление перорального адеметионина (Гептрала®) в дозе 1200 мг в день к комплексной терапии ИФН α-2b и рибавирином у больных ХГС приводило к достоверно более редкому развитию психической депрессии и ее более мягкому течению, чем в группе пациентов, получавших только интерферон α-2b и рибавирин [3] (В-2)
Приложение 1. Классификация степени тяжести цирроза печени по Чайлд-Пью (Сhild-Рugh)
| Показатель | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Небольшой | Умеренный / большой |
| Энцефалопатия | Нет | Небольшая / умеренная | Умеренная / выраженная |
| Уровень билирубина (мг/дл) | < 2.0 | 2-3 | > 3.0 |
| Уровень альбумина (г/л) | > 3.5 | 2.8-3.5 | < 2.8 |
| Удлинение ПВ (сек.) | 1-3 | 4-6 | > 6.0 |
| Общее количество баллов | Класс | ||
| 5-6 | А | ||
| 7-9 | В | ||
| 10-15 | С | ||
Приложение 2. Шкала Бека оценки депрессивных проявлений (BDI-II)
Инструкция: Этот вопросник состоит из 21 группы утверждений.
Прочтите внимательно каждую группу, а затем выберите одно утверждение в каждой группе, наилучшим образом отражающее ваше самочувствие в течение последних двух недель, включая сегодняшний день.
Обведите кружком номер рядом с выбранным вами утверждением.
Если несколько утверждений в одной группе представляются вам одинаково подходящими, обведите утверждение с самым большим номером в этой группе.
Проследите за тем, чтобы не выбрать больше одного утверждения для любой группы, включая группу 16 (Изменения характера сна) и группу 18 (Изменения аппетита).
1. Грусть
0 Мне не грустно
1
Мне грустно большую часть времени
2 Мне все время грустно
3 Я
чувствую себя настолько грустным или несчастным, что я не могу этого
вынести
2. Пессимизм
0 Мое будущее не приводит меня в уныние
1 Я смотрю на свое будущее с большим унынием, чем раньше
2 Я не
предполагаю, что обстоятельства сложатся благоприятно для меня
3 Я
чувствую, что у меня нет надежд на будущее, что все идет только к
худшему
3. Неудачи в прошлом
0 Я не чувствую себя неудачником
1 У меня было больше неудач в жизни, чем следовало бы
2 Когда я
обращаюсь к прошлому, я вижу множество неудач
3 Как личность, я
вижу себя полнейшим неудачником
4. Утрата чувства удовольствия
0 Все, что я люблю, доставляет мне такое же удовольствие, как всегда
1 То, что я люблю, не доставляет мне такого удовольствия, как было
раньше
2 Я получаю очень мало удовольствия от того, что я раньше
так любил
3 Мне доставляет никакого удовольствия то, что я раньше
так любил
5 Чувство вины
0 Я не чувствую за собой никакой
особенной вины
1 Я чувствую за собой вину по поводу многого, что я
сделал или должен был бы сделать
2 Большую часть времени я чувствую
за собой вину
3 Я все время чувствую себя виноватым
6 Чувство наказания
0 Я не чувствую, что я терплю наказание
1 Я чувствую, что меня может постичь наказание
2 Я жду наказания
3 Я чувствую, что я терплю наказание
7 Неприязнь к себе
0 Мое
отношение к себе не изменилось
1 Я потерял веру в себя
2 Я
разочаровался в себе
3 Я испытываю неприязнь к себе
8
Самокритика
0 Я не критикую себя и не обвиняю больше чем обычно
1 Я отношусь более критически к себе, чем раньше
2 Я виню себя за
все свои ошибки
3 Я виню себя во всем плохом, что случается
9
Мысли о самоубийстве или желание покончить с собой
0 У меня вообще
нет мыслей о самоубийстве
1 У меня возникают мысли о самоубийстве,
но я не буду этого делать
2 Я хотел бы покончить с собой
3 Я
бы покончил с собой, если бы представился случай
10 Плаксивость
0 Я плачу не больше чем раньше
1 Я плачу больше чем раньше
2 Я
плачу из-за всяких мелочей
3 Я хотел бы поплакать, но не могу
11 Возбудимость
0 Я не более раздражителен или взвинчен чем обычно
1 Я чувствую, что я более раздражителен или взвинчен чем обычно
2 Я
настолько раздражителен или возбужден, что мне трудно сохранять
хладнокровие
3 Я настолько раздражителен или возбужден, что мне
нужно все время двигаться или что-то делать
12 Потеря интереса
0 Я не потерял интереса к людям или к занятиям
1 Люди или занятия
интересуют меня меньше чем раньше
2 Я почти потерял интерес к людям
или к занятиям
3 Мне трудно заинтересоваться чем бы то ни было
13
Нерешительность
0 Я принимаю решения примерно так же хорошо как
всегда
1 Мне труднее принимать решения, чем обычно
2 Мне
гораздо труднее принимать решения, чем было раньше
3 Любое решение
я принимаю с трудом
14 Бесполезность
0 Я не ощущаю себя
бесполезным
1 Я не считаю себя таким же нужным и полезным как было
раньше
2 В сравнении с другими я чувствую себя более бесполезным
3 Я чувствую себя совершенно бесполезным
15 Утрата способности к
активной деятельности
0 Я настолько же энергичен, как и раньше
1 Я не настолько энергичен, каким я был раньше
2 У меня не хватает
сил, чтобы сделать многое
3 У меня не хватает сил, чтобы сделать
что бы то ни было
16 Изменения в характере сна
0 Я не
испытывал никаких изменений в характере сна
1а Я сплю несколько
больше чем обычно
1в Я сплю несколько меньше чем обычно
2а Я
сплю значительно больше чем обычно
2в Я сплю значительно меньше чем
обычно
3а Я сплю почти весь день
3в Я просыпаюсь на час или
два раньше и больше не могу уснуть
17 Раздражительность
0 Я не
более раздражителен чем обычно
1 Я более раздражителен чем обычно
2 Я немного более раздражителен чем обычно
3 Я постоянно раздражен
18 Изменения аппетита
0 У меня не было никаких изменений аппетита
1а У
меня аппетит несколько меньше чем обычно
1в У меня аппетит несколько
больше чем обычно
2а У меня аппетит намного меньше чем обычно
2в У меня
аппетит намного больше чем обычно
3а У меня вообще нет аппетита
3в Мне
все время страшно хочется есть
19 Снижение способности
сосредотачиваться
0 Я могу сосредоточиться, так же как и всегда
1 Я могу сосредоточиться, но не так хорошо
2 Мне трудно надолго
сконцентрироваться на чем-нибудь
3 Я обнаружил, что не могу ни на
чем сосредоточится
20 Усталость или утомляемость
0 Я устаю или
утомляюсь не больше чем обычно
1 Я устаю или утомляюсь больше чем
обычно
2 Я слишком устал или утомлен, чтобы делать так много как
раньше
3 Я слишком устал или утомлен, чтобы делать большую часть
того, что я делал раньше
21 Потеря сексуального влечения
0 Я
не заметил никаких недавних изменений в моем сексуальном влечении
1
У меня меньше сексуального влечения чем было
2 Теперь мое
сексуальное влечение значительно ниже
3 Я полностью потерял
сексуальное влечение
Приложение 3. Оценка площади поверхности тела (ППТ) [13]
Приложение 4 [4]
Алгоритм лечения хронического гепатита С у больных с ВИЧ- инфекцией (не нуждающихся в тройной терапии).
Рекомендации Европейского клинического общества по СПИДУ (EACS), версия 6.1, ноябрь 2012 г.
* Если нет показаний для назначения тройной терапии (низкая
вирусная нагрузка до начала терапии, стадия фиброза 0 - 1, генотип СС
ИЛ28В
** Низкая вирусная нагрузка до начала терапии (не менее 600
000 МЕ/мл,) стадия фиброза 0 - 1
Использованная литература
1. Богомолов П.О., Буеверов А.О. Эффективность и безопасность комбинированной терапии отечественными противовирусными препаратами (интераль и рибапег) хронического гепатита С // Фарматека - 2006. - №5. - С.28-32.
2. Богомолов П.О., Буеверов А.О., Дубинина
Н.В. и др. Эффективность лечения больных хроническим гепатитом С с 1-м
генотипом вируса стандартным интерфероном α// Клин. перспект.
гастроэнтерол. гепатол.
- 2011. - № 6. - С. 17-22.
3. Буеверов А.О., Богомолов П.О., Дубинина Н.В., Мациевич М.В., Ивашкин В.Т. Гептрал® (адеметионин) в комплексной противовирусной терапии хронического гепатита С (Предварительные результаты), клин. перспект. гастроэнтерол. гепатол. 2010 №2 С. 31-36.
4. Гепатит С и ВИЧ-инфекция: тактика ведения пациентов с сочетанной инфекцией (Клинический протокол для Европейского региона ВОЗ) http://www.euro.who.int/_data/assets/pdf_file/0010/78148/HEP_C_rus.pdf
5. Дерябин П.Г., Шахгильдян И.В. «Гепатит С: фундаментальные и прикладные проблемы». В кн.: «Изучение эволюции вирусов в рамках проблемы безопасности и социально значимых инфекций».- М, 2011.-С.88- 98.
6. Ершова О.Н., Шахгильдян И.В. «Естественные пути передачи вируса гепатита С - современный взгляд на проблему». Детские инфекции, 2006, № 1, стр. 16-18.
7. Зуева Л.П., Рахманова А.Г., Колосовская Е.Н., Калинина З.П., Петрова О.Е., Дмитриева М.И./ Эпидемиологическая оценка распространенности вирусных гепатитов В и С у персонала и пациентов в стационарах С- Петербурга// Эпидемиология и инфекционные болезни, 2012, No.2, С. - 41-45
8. Ивашкин В.Т. Маевская М.В., Морозова М.А., Люсина Е.О. Современные схемы лечения хронического гепатита С, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2012. - Т.22. - №1. - С.36-44.
9. Ивашкин В.Т., Павлов Ч.С. Фиброз печени//Монография -М.:ГЭОТАР- Медиа, 2011.-168с.
10. Ивашкин В.Т., Маевская М.В., Богомолов П.О., Никитин И.Г., Буеверов А.О., Лапшин А.В. Результаты открытого сравнительного рандомизированного исследования ОРИОН: оценка эффективности отечественных препаратов Альтевир и Фосфоглив в комбинированной терапии больных хроническим гепатитом С, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2012. - принято в печать
11. Игнатова Т.М. Телапревир в лечении больных хроническим гепатитом С: вопросы безопасности, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2012. - Т.22. - №4. - С.47-57.
12. Лапшин A.B., Маевская М.В., Ивашкин В.Т., Богомолов П.О., Никитин И.Г., Знойко О. О. Влияние генетических полиморфизмов гена IL28B на эффективность противовирусной терапии хронического гепатита С стандартным интерфероном-a, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2012. -принято в печать
13. Львов Д.К., Шахгильдян И.В., Дерябин П.Г. «Гепатит С (этиология, эпидемиология, клиника, диагностика, лечение, профилактика)». В кн. «Медицинская вирусология», руководство для врачей. Москва, медицинское информационное агенство, 2008, стр.483-490.
14. Маев И.В., Казюлин A.H., Кучерявый Ю.А., Маевская Е.А. Заболевания печени(Обзор материалов Семнадцатой Российской Гастроэнтерологической Недели, 10-12 октября 2011 г., Москва), Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2012. - Т.22. - №3. - С.49-56
15. Маевская М. В. Предварительные результаты открытого сравнительного рандомизированного исследования PHG-M3/P01-09 «ОРИОН» по применению препарата «Фосфоглив» в комбинированной терапии больных хроническим гепатитом С, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2011. - Т.21. - №4. - С.52-59.
16. Павлов Ч.С., Глушенков Д.В., Ивашкин В.Т.
Современные возможности эластометрии, фибро- и акти- теста в диагностике
фиброза печени//Российский журнал гастроэнтерологии, гепатологии,
колопроктологии № 4 , том XVIII , 2008, стр.43-52
17. Павлов Ч.С.,
Коновалова О.Н., Глушенков Д.В., Ивашкин В.Т. Сфера клинического
применения неинвазивных методов оценки фиброза печени: результаты
собственных исследований в многопрофильном стационаре//Клиническая
медицина, Том 87, № 11, 2009г.: Стр.40-44
18. Павлов Ч.С., Котович М.М. Место биопсии и морфологического исследования ткани печени у детей и взрослых в практике клинициста//Клиническая медицина, Том 85, № 9, 2007г.: Стр.72-77
19. Пименов Н.Н., Чуланов В.П., Комарова С.В. и соавт. Гепатит С в России: эпидемиологическая характеристика и пути совершенствования диагностики и надзора // Эпидемиология и инфекционные болезни - 2012. - №3. - С. 4-9.
20. Рахманова A.Г., Слепцова С.С., Жолобов В.Е. / Вакцинопрофилактика вирусного гепатита В //журнал рецензируемый ВAК <<Медико-биологические и социально-психологические проблемы безопасности в чрезвычайных ситуациях» 2012, No.3, С.56-61
21. Рахманова AX., Яковлев A.A. Хронические вирусные гепатиты и ВИЧ-инфекция Из-во <<ВВМ>> 2011-С. 164
22. Слепцова С.С., Рахманова A.R, Бугаева Т.Т., Вирусные гепатиты, как основные факторы формирования цирроза и первичного рака печени в республике Саха-Якутия, журнал рецензируемый ВАК «ВИЧ-инфекции и иммуносупрессии>> 2012, No.2, С.-109-116
23. Хазанов А.И., Плюснин С.В., Язенок Н.С.
Использование российских противовирусных препаратов в лечении
хронического гепатита С. // Российский журнал гастроэнтерологии,
гепатологии, колопроктологии. - 2005. - т. XV. - №1. - С. 32.
24.
Хоронжевская И.С., Мартынюк Г.А., Шахгильдян И.В. и др. «Современная
эпидемиологичяеская и вирусологическая характеристика гепатита С в
Северо-Западном регионе Украины». Эпидемиология и вакцинопрофилактика
2011, № 6, стр.50-55.
25. Хронические вирусные гепатиты и цирроз печени под редакцией А.Г. Рахмановой. Изд-во Спец Лит., 2006 С.-411
26. Шахгильдян И.В., Ершова О.Н., Кистенева Л.Б. и др. «Активность перинатальной передачи вируса гепатита С. Степень влияния на ее интенсивность отдельных факторов». Материалы ХVI Конгресса педиатров России с международным участием. Москва, 2012, стр. 851-853.
27. Шахгильдян И.В., Ершова О.Н., Михайлов М.И. и др. «Современная характеристика острого и хронического гепатита С в России». Материалы международного симпозиума. Брест, 2011, стр.184-186.
28. Шахгильдян И.В., Михайлов М.И., Онищенко Г.Г. «Парентеральные вирусные гепатиты (эпидемиология, диагностика, профилактика)». Москва, ГОУ ВЦНМУ МЗ РФ, 2003. - 380 стр.
29. Ющук Н.Д., Максимов С.Л., Иванова Л.М., Климова Е.А., Знойко О. О., Кравченко А.В., Комбинированная терапия хронического гепатита С пегилированным интерфероном а-2а и рибавирином у больных с ВИЧ- инфекцией и больных с моноинфекцией HCV, Российский журнал гастроэнтерологии, гепатологии, колопроктологии, - 2009. - Т.19. - №1. - С.35-42
30. Ющук Н.Д., Климова Е.А., Знойко О.О. и др. Протокол диагностики и лечения больных вирусными гепатитами В и С // Рос. журн. гастроэнтерол. гепатол. колопроктол. - 2010. - Т. 20, № 6. - С. 4-60.
31. Яковлев А.А., Виноградова Е.Н., Рахманова А.Г., Хронические вирусные гепатиты СПб Из-во НИИХ СПб ГУ - 287 с.
32. Boursier J., de Ledinghen V., Zarski J.P. et al. Comparison of eight diagnostic algorithms for liver fibrosis in hepatitis C: new algorithms are more precise and entirely noninvasive. Hepatology. 2012 Jan;55(1):58-67
33. EASL Clinical Practice Guidelines: Management of hepatitis C virus infection, Journal of Hepatology 2011 vol. 55, 245-264
34. Ghany M, Nelson D, Strader D, Thomas D, Seeff L An Update on Treatment of Genotype 1 Chronic Hepatitis C Virus Infection: 2011 Practice Guideline by the American Association for the Study of Liver Diseases, Hepatology, Vol.54, No. 4, 2011, 1433-1444
35. Guedj J, Daharl H, Pohl R, Ferenci P, Perelson A Understanding silibinin’s modes of action against HCV using viral kinetic modelingJournal of Hepatology Volume 56, Issue 5 , Pages 1019-1024, May 2012
36. INCIVO Summary of Product Characteristics
37. Jacobson IM, McHutchinson J, Dusheiko G, Di Bisceglie AM, Reddy KR, et al. (2011) Telaprevir for previously untreated chronic Hepatitis C Virus Infection. N Engl J Med. 364;25, 2405-2416.
38. Jordan J. Feld, MD, MPH, Hemant Shah, MD, MScCH HPTE, inPractice® Hepatology 1-8 Management of Hepatitis C Infection http://www.clinicaloptions.com/inPractice/Hepatology/Hepatology/ch8_Mgmt_of_ Hep_C_Infection.aspx
39. Manns MP, Wedemeyer H, Singer A, Khomutjanskaja N, Dienes HP, Roskams T, Goldin R, Hehnke U, Inoue H; the European SNMC Study GroupGlycyrrhizin in patients who failed previous interferon alpha-based therapies: biochemical and histological effects after 52 weeks.J Viral Hepat. 2012 Aug;19(8):537-546. doi: 10.1111/j.1365-2893.2011.01579.x. Epub 2012 Feb 24.
40. Sarrazin C, Christophe Hezode Ch, Zeuzem S, Jean-Michel Pawlotsky J- M Antiviral strategies in hepatitis C virus infection Journal of Hepatology 2012, S88-S100
41. Sherman KE, et al. Response-guided telaprevir combination treatment for hepatitis C virus infection. N Engl J Med 2011;365:1014-24. Erratum in: N Engl J Med 2011;365:1551.
42. Zarski J.P., Sturm N., Guechot J. et al. Comparison of nine blood tests and transient elastography for liver fibrosis in chronic hepatitis C: the ANRS HCEP-23 study. J Hepatol. 2012 Jan;56(1):55-62.
43. Zeuzem S et al. Telaprevir for Retreatment of HCV Infection. N Engl J Med 2011;364:241728.
Вернуться к вопросам
Реклама: